この経済学のレンズでは、よく公表されている子どものための統合ケアシステムの例、すなわち、CC4C(Connecting Children for Care)プロジェクトから生まれたロンドン北西部のチャイルド・ヘルス・ハブ(Child Health Hub)の経済的価値を見てみよう。
ノースウエスト・ロンドンのチャイルド・ヘルス・ハブ・モデルは、妊娠期から小児期まで、さまざまなニーズを持つ子どもたちに包括的なケアを提供する。
幼児期支援、メンタルヘルスサービス、臨床ケアなどの統合されたサービスは、健康アウトカムの改善と、医療サービスの効率的な利用から生じるシステム上の利益につながっている。
この成功モデルは、地域住民のためにより良い医療成果を求める他の地域でも、同様の取り組みができるようになるかもしれない。
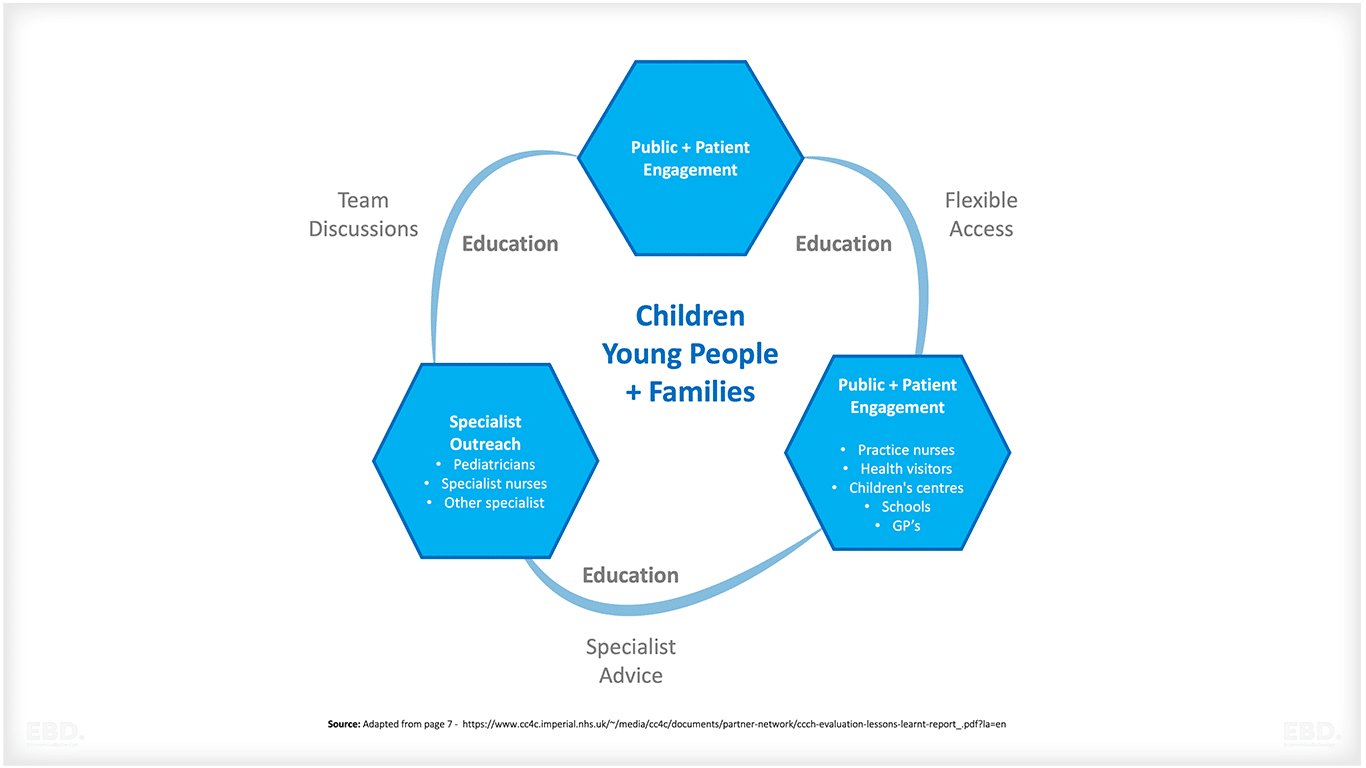
チャイルド・ヘルス・ハブは、新規および既存の患者を対象としており、再入院、A&Eへの頻回通院、複雑なニーズなど、特定の懸念分野を持つ患者について協力するためにすぐに利用することができる。
チャイルド・ヘルス・ハブ・サービスの提供モデルには2つの部分がある:
1.パートA:一般診療所と小児科医との共同ケア:
-
- 専門的な医療を自宅の近くで受けられるようにする。
- プライマリーケアとセカンダリーケアのサービス間の共同作業を構築する。 診療は通常毎月行われる。
2.パートB:GPハブでの集学的チーム(MDT)による症例検討;
-
- 子供と若者(CYP)の専門家(臨床と非臨床)を集め、患者のケースについて話し合い、解決策に合意する。
- MDTケースディスカッションは月1回、パートナーが合意すればそれ以上の頻度で行う
- 各MDTは、9~12症例について話し合うことを目標とする
2022年、エコノミクス・バイ・デザイン(EbD)は、ノースウエスト・ロンドン・インテグレーテッド・ケア委員会(North West London Integrated Care Board)の指名を受け、ノースウエスト・ロンドン・プライマリー・ケア・ネットワーク全体にチャイルド・ヘルス・ハブ・モデルを普及・採用するためのビジネス・ケースの開発を支援するための経済分析を行った。
詳細な分析を記した技術報告 書が提出された。ここでは、その分析の概要を紹介する。
子どものための統合ケアシステムの利点のまとめ
子どものための統合ケアシステムには、以下のような利点があることが研究で示されている。
- 子どもや若者、その家族が地域の医療サービスを利用しやすくする。
- 多職種が1カ所に集まってケアサービスを合理化し、ケアの質を向上させる。
- 専門医と一般開業医の間の効率的なコミュニケーションと連携を促進することにより、待ち時間を短縮し、健康アウトカムを向上させる。
- 市民参加と教育を促進し、より多くの情報に基づいた意思決定を可能にする。
- 医療従事者とのより良い連携とコミュニケーションを通じて、患者の満足度を高める。
- 病院受診、救急外来受診、診断検査を減らすことで、医療システムの効率化を実現する。
- 個々のニーズに合わせたより良いケアプランを作成し、家族と医療従事者間のより良いコミュニケーションを促進する。
- 冗長な検査を最小限に抑え、部門を超えたサービスを統合することで、医療資源の利用を最適化する。
- 小児科医との連携により、一般開業医の地域サービス提供能力を拡大する。
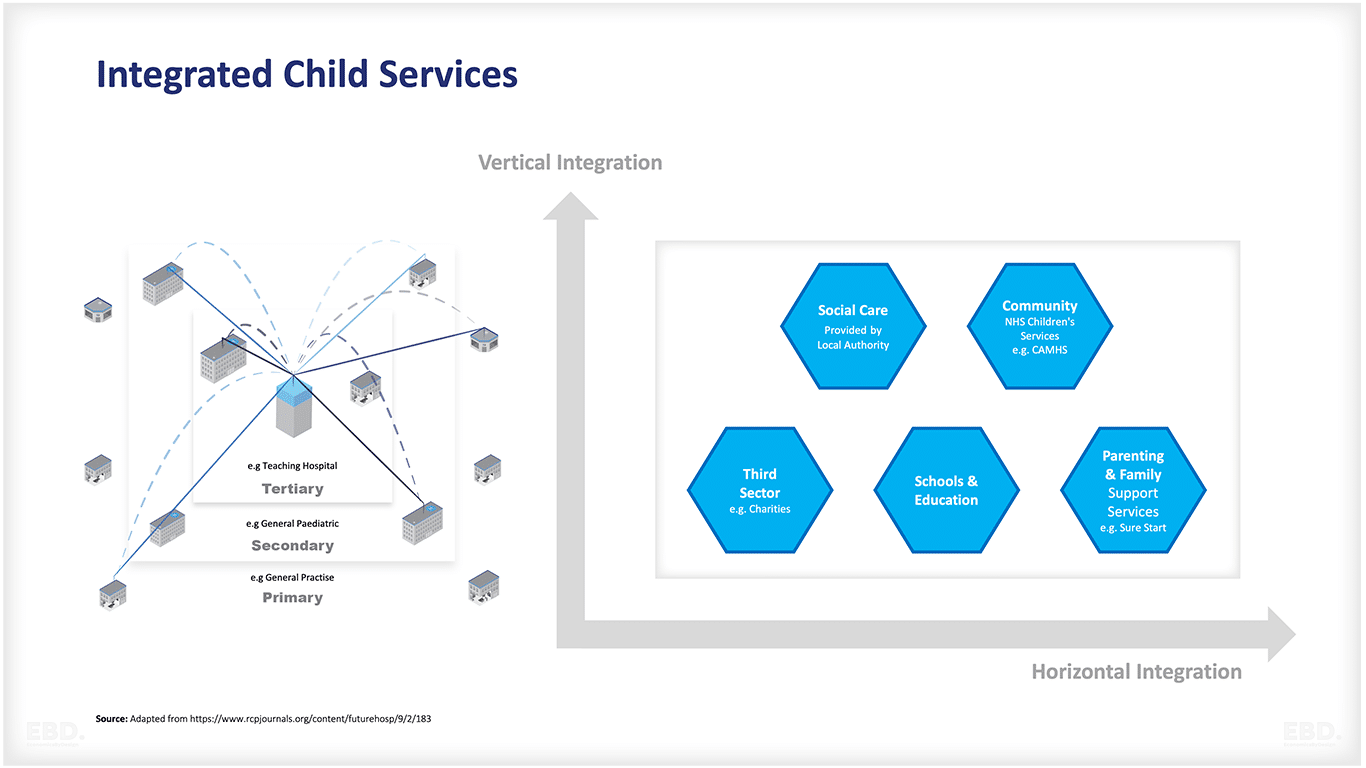
- プライマリー、コミュニティ、セカンダリー、三次医療サービス間のつながりを強化し、より統一的な医療提供アプローチを実現する。
ここでは、チャイルド・ヘルス・ハブがもたらす医療システムの効率化に焦点を当てる。
チャイルド・ヘルス・ハブの開発
GPハブ・モデル
チャイルド・ヘルス・ハブは、当初GPハブモデルとして知られ、2012年に初めて設立された。初期のパイロット試験では、医療システムの観点からこのモデルの潜在的な価値が示された。
このモデルが効果的であることが証明されれば、小児科の外来受診の方向転換が可能になり、より統合的で効率的なアプローチによって、こうした受診、非選択的入院、A&E受診、診断検査を防ぐことができる。
チャイルド・ヘルス・ハブの当初のビジョンは、一次医療、地域医療、二次医療、三次医療をシームレスに統合することだった。さらに、教育や社会的ケアなど、さまざまな分野の専門家との強い結びつきを確立することも目指した。
効果的なサービスの細分化を確実にするため、患者の生涯全体を考慮した包括的なアプローチが採用された。患者中心主義という基本原則が深く浸透し、子ども、親、介護者との協力と共同制作の促進に重点が置かれた。
普及と採用
チャイルド・ヘルス・ハブが設立された当初は、内部市場を中心としたNHSシステムの枠組みの中で運営されていた。
この内部市場は、プロバイダー間の選択と競争、補完的な支払モデルと資金の流れの原則に基づいて構築された。しかし、チャイルド・ヘルス・ハブや他の多くの統合イニシアチブでは、システム効率化の恩恵は、様々な説明責任のあるパートナーに均等に分配されることはなかった。
既存の支払いモデルでは、病院勤務の臨床医がプライマリ・ケアの現場でサービスを支え続けていたにもかかわらず、急性期部門への資金援助も削減される結果となった。
このような逆効果的なインセンティブが、医療システム内 のケアの場を超えた効果的な連携を妨げていた。さらに、サイロ化された制度設計のため、多部門連携のための予算をプールする特別措置が必要であったが、子どものニーズを対象とすることはほとんどなかった。
にもかかわらず、こうした統合ケアシステムは有機的に発展し、2022年までに、45のプライマリ・ケア・ネットワークのうち、17がロンドン北西部全域でチャイルド・ヘルス・ハブを利用するようになった。
2021年以降、イングランドのNHSでは、世界保健機関(WHO)が提唱する「人間中心の統合医療サービス(IPCHS )」に沿ったシステム設計へと、政策が大きく転換している。
このシフトは当初、NHS長期計画で概説され、42の統合ケアシステムの設立を通じて実施された。新しいNHS医療介護法2022は、新しい統合ケアシステムの取り決めを法律に明記した。今後、新たな制度設計を速やかに定着させる機会は十分にある。
モデル開発
2012年の最初の発表以来、現在のモデルデザインに影響を与えた多くの取り組みがあった。これらには以下が含まれる:
- 統合された近隣地域チームの開発の可能性、
- 子供と若者のためのCore20Plus5に焦点を当てている、
- ポピュレーション・ヘルス・マネジメント(PHM)の発展と
これらにより、子どもの健康ハブ・モデルを発展させ、健康状態の悪化のリスクが最も高い子どもとその家族にさらに焦点を当て、地方自治体の同僚や患者・市民参加イニシアティブと、より一般的に関わる機会が開かれた。
有効性の証拠
サービス開発が医療サービスの効率に与える影響を実証するためのエビデンスを集めることは、複雑で困難な作業である。チャイルド・ヘルス・ハブへのアクセスがある診療所とない診療所の単純な比較は、同時に存在する他の多くの要因によって混乱する。
近年、COVID-19の大流行によってサービスが著しく混乱し、プライマリーケアや病院の予約待ち時間が増加している。
さらに、現在英国に影響を及ぼしている経済的圧力や、医療・介護システム全体の労働力不足によって増幅された、食料と燃料の貧困から生じる需要の増大によって、問題はさらに悪化している。
しかし、研究は行われており、医療システムの効率性に関するエビデンスを表にまとめた。焦点となっているのは、新たな病院外来受診を防ぐという、チャイルド・ヘルス・ハブの役割である。
さらに、このモデルは、A&Eへの出動、病院への入院、GPの予約を減らすのに効果的であった。さらに、児童青年精神保健サービス(CAMHS)への不適切な紹介が減少したという逸話的報告もある。
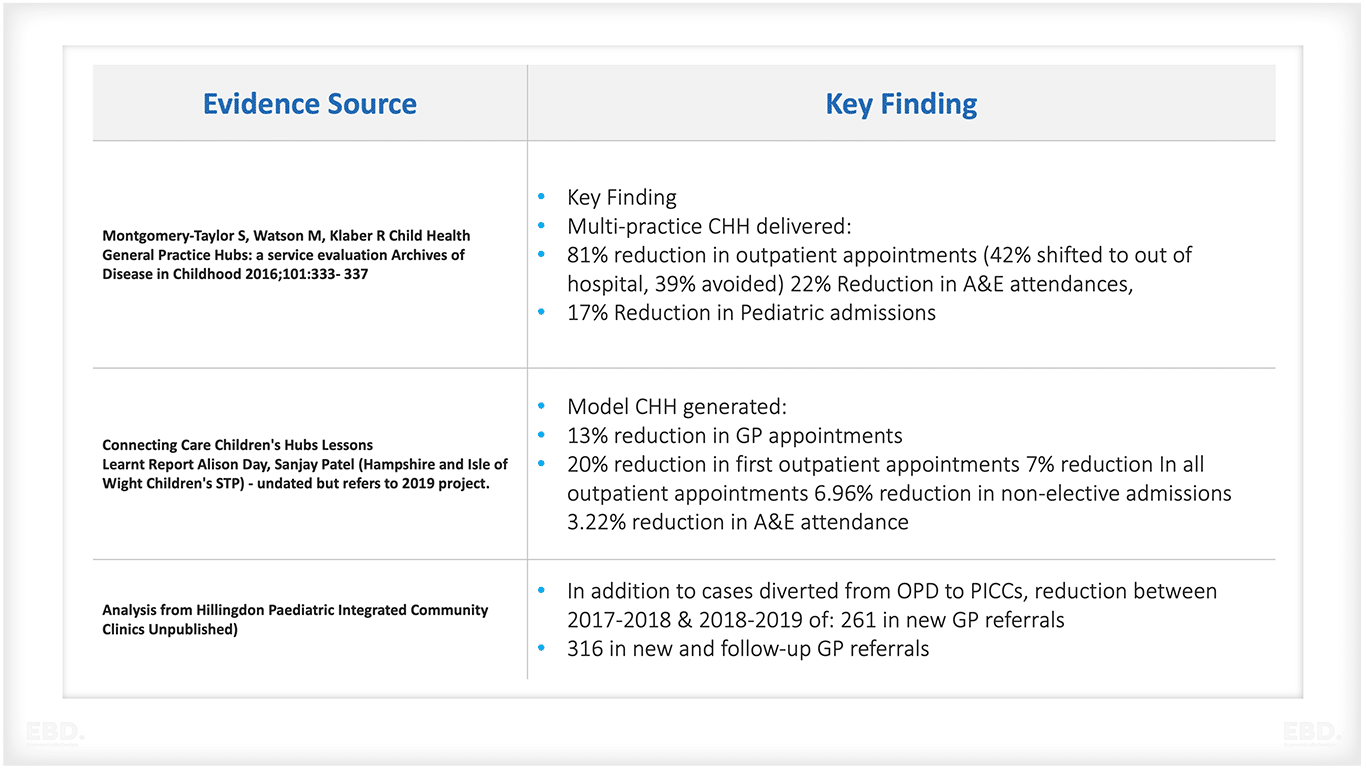
小児保健ハブのさらなる発展には、患者、家族、制度への影響と価値を実証し続けるための評価を組み込むことが重要であろう。
経済分析に含まれるオプション
経済分析では4つのオプションがモデル化された:
現状維持
作業が行われた時点では、ロンドン北西部全体で17のChild Health Hubが運営されており、このオプションの下では、変更のためのオプションを比較するためのベースラインを提供するために、これらは現在の形で継続されると仮定された。
チャイルド・ヘルス・ハブの衰退
このプログラムへの投資を怠れば、既存のチャイルド・ヘルス・ハブは撤退し、従来のやり方に戻るかもしれない。現在のモデルは、ハブを率いるスタッフの献身と情熱に大きく依存している。
コミッショナーからの積極的な肯定がなければ、熱意と勢いは大きく失われてしまうだろう。この選択肢は、今後12ヶ月以内に17のチャイルド・ヘルス・ハブすべてを解散させることになる。
CHHが有機的に成長し続けることを可能にする
2021年、9つのプライマリ・ケア・ネットワーク(PCN)がチャイルド・ヘルス・ハブに関心を示し、今後3年間で徐々に統合が進むと想定された。しかし、このアプローチには導入失敗の大きなリスクがあった。
さらに、系列外の診療所に登録している家族や子どもたちが不利な立場に置かれることで、既存の不平等を悪化させることも予想された。
ロンドン北西部の統合ケアシステムにおけるチャイルド・ヘルス・ハブの展開を支援した。
これには、割り当てられた近隣チームメンバー(MDT)、資金提供されたコーディネーター(既存のコーディネーターの役割には追加資金は支給されなかった)、資金提供された公衆衛生管理(PHM)技術支援で構成される強化されたCHHを開発することが含まれる。
チャイルド・ヘルス・ハブには、ファミリー・ハブからの参加者も含まれる。スムーズな移行を促進するため、新しいチャイルド・ヘルス・ハブは、6ヶ月間のコンサルタントとGPの時間を補填する。目標は、3年以内にすべてのプライマリ・ケア・ネットワーク(PCN)にチャイルド・ヘルス・ハブを設置することである。
ノースウエスト・ロンドン統合ケアシステムにおけるチャイルド・ヘルス・ハブ(Child Health Hubs)の展開を加速。
このオプションでは、展開が加速され、1年以内に45カ所すべてのチャイルド・ヘルス・ハブが設立される。
経済モデルの概要
これらの各オプションの導入が、医療システムの効率性に関する主要な指標に与える潜在的な影響を評価するため、分かりやすい経済モデルが開発された。さらに、支援された展開オプションの開発に必要なリソースを見積もり、それを含めた。
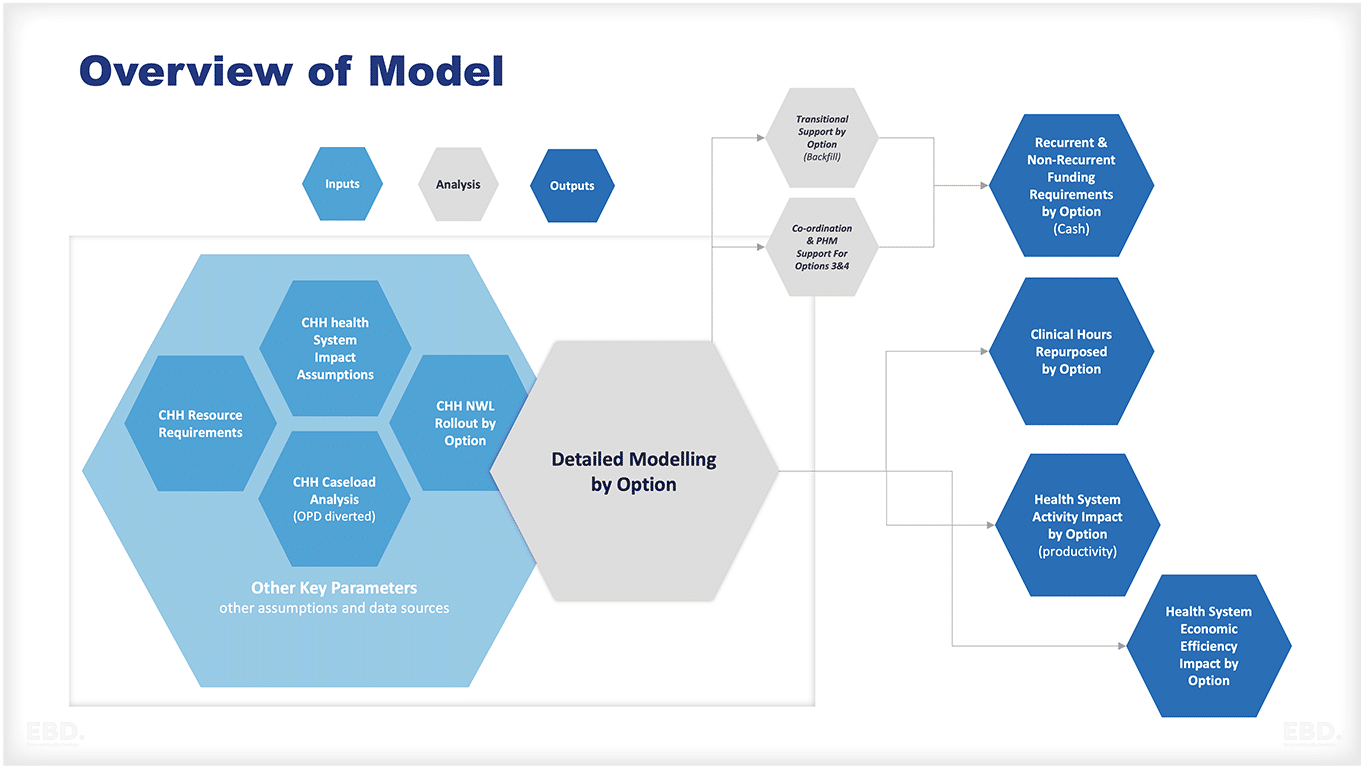
このモデルでは、以下のことが考慮されている:
- チャイルド・ヘルス・ハブおよび関連サポートに必要な追加リソース(サポート付き展開オプションの場合)
- 外来患者への影響(急性期からチャイルド・ヘルス・ハブ・クリニックおよびMDTへの症例の再配置)、および解放されたキャパシティによる間接的な影響(CHHで診察を受けた症例でも急性期へ行く必要がある症例がある)、およびチャイルド・ヘルス・ハブと通常の外来部門との間の生産性の差。
- チャイルド・ヘルス・ハブで受診したケースに加え)予防された外来患者紹介、予防されたA&E受診、予防された入院、予防されたGP予約、潜在的に予防されたCAMHS紹介など、より広範な医療システムへの影響。
- 各オプションの下で、小児保健ハブの数を経時的に変化させる。
- 他のチャイルド・ヘルス・ハブよりも、ネイバーフッド・チームとPHMのサポートがあるため、医療システムの効率化という点で、サポート付き展開オプションの方が効果的である可能性がある。
分析は2022年の価格ベースで行われ、すべての選択肢について10年の展望が用いられた。単価情報は、PSSRU Unit Costs of Health and Social Care 2021(Jones, K. & Burns, A. (2021) Unit Costs of Health and Social Care 2021, Personal Social Services Research Unit, University of Kent, Canterbury.DOI:10.22024/UniKent/01.02.92342)とNHS November 2022 NHS Tariffs.
CHHリソース
経済モデリングでは、チャイルド・ヘルス・ハブのリソースは、約45,000人の人口をカバーするPCNで構成されると仮定した:
- コンサルタント小児科医は、クリニックへの出席に月6時間(交通費と事務処理を含む)、MDTミーティングに月1時間、患者や家族の管理に関する質問やアドバイスに直接アクセスするために月平均4時間利用できる。
- 一般開業医は、診療に月4時間、MDT(オンライン)に月1時間参加できる。
- 追加のMDTメンバーは、ヘルスビジター、コミュニティナース、栄養士、メンタルヘルスプラクティショナー、スクールナースなどで構成される。平均5人の追加MDTメンバーが、毎月1時間のMDT会議に出席する。さらに、支援による展開オプションでは、さらに2名の地方自治体代表が出席する。
- 既存のチャイルド・ヘルス・ハブには、コーディネーターのサポートがある。これは月8時間程度継続される。サポート付き展開のオプションでは、さらにPHMコーディネーターが月4時間サポートし、Core20Plus5に集中できるようにする。
医療システムへの影響に関する仮定
医療システム効率への潜在的な影響(エビデンスが示唆するよりもはるかに低い)をモデル化するために、地元の臨床チームと保守的な仮定が作成され、採用された。これらを2021-22年のロンドン北西部の活動データに適用し、下表にまとめた。

上の表は、平均して約176人の外来患者が、病院のクリニックから各子ども医療ハブ(311-135)へ流用されていることを示している。しかし、新しいサービスモデルの結果、さらに1ハブあたり135人の外来患者数が削減されると想定される。
チャイルド・ヘルス・ハブの症例は新規予約であることから、回避された外来患者数は、再診または再々診察に偏っていると想定される。これは保守的な仮定である。というのも、フォローアップ外来は予約時間が短く、新規外来よりもリソースの消費が比較的少ないからである。
GP Appointments Avoidedについては、13%というインパクト推定値をさらに10%(すなわち1.3%)にデフレートした。これは恣意的な調整であるが、他の情報源からこの影響を裏付ける証拠がないことを反映している。
CAMHSへの紹介については、不適切な紹介が減ったという逸話的な報告以外に、影響を示す証拠はない。そのため、ビジネスケースにおいては、単純な例示として、小児医療ハブ1カ所あたり年間10件が回避されると仮定した。
楽観的バイアスを軽減するため、現行のチャイルド・ヘルス・ハブ・モデルでは、50%のインパクトしか達成できず、PHMアプローチによるモデルでは、80%のインパクトしか達成できないと仮定した。
経済モデルの結果
各オプションについて、Child Health Hubが生み出す医療システム効率の推定金額を下表に示す。
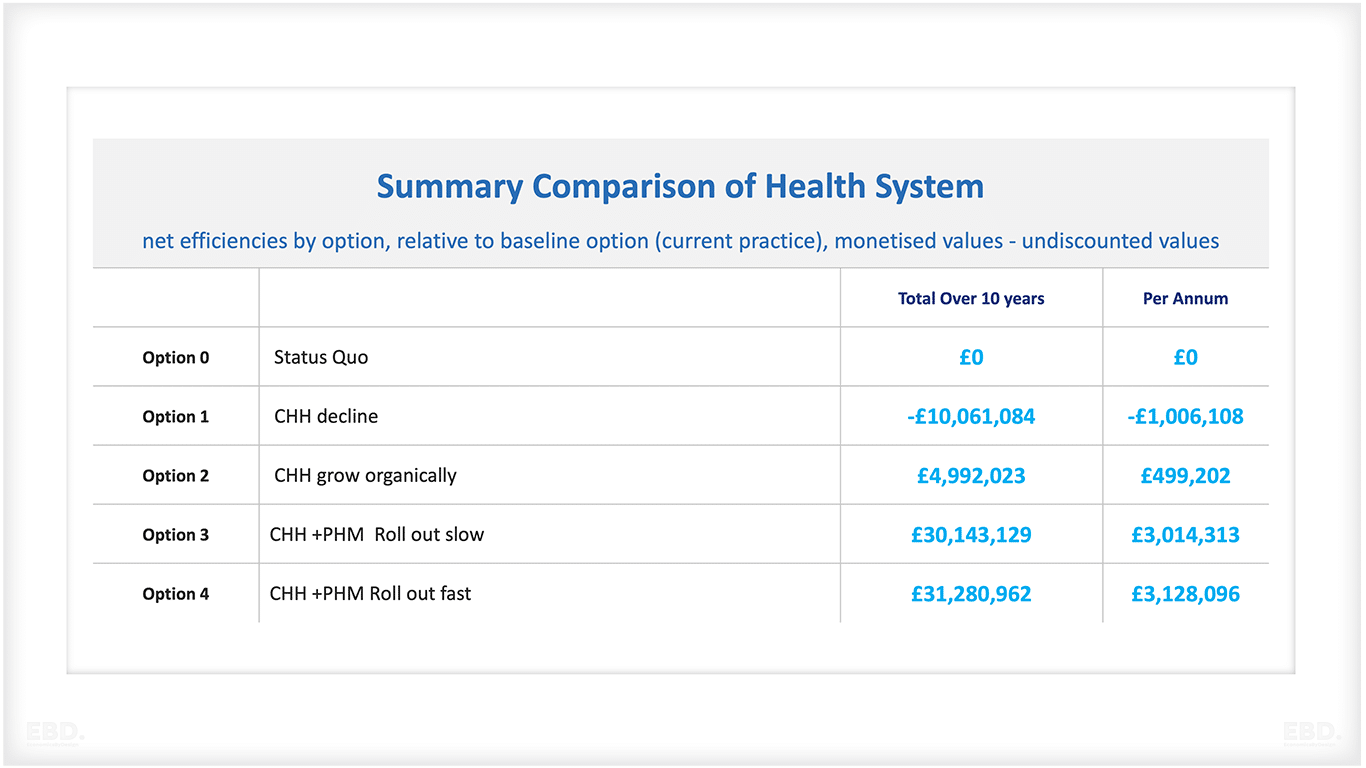
これらの試算によると、既存のChild Health Hubが廃止された場合、ロンドン北西部では10年間で医療システムの効率が正味で失われる可能性がある。これを金額で表すと1,000万ポンドに相当し、現在とそれ以降の効率性の経済価値を反映させるために割り引くと、現在の価値で830万ポンドに相当する。
もし可能であれば、Child Health Hubの有機的な成長を継続することで、500万ポンド(現在の価値で400万ポンド)の医療システム効率が正味で追加される。オプション3とオプション4は、より大きな医療システム効率を提供し、オプション4は、前倒しで実施されることから、より高い価値を示している。
オプション3の正味効率は3,010万ポンド(現 在価値2,460万ポンド)、オプション4の正味効率は3,130万ポンド(現 在価値2,570万ポンド)である。医療システムの効率性という点では、全体的にオプション4が好ましい。感度テストを実施したが、オプションの優先順位に影響はなかった。
チャイルド・ヘルス・ハブの数を減らすという選択肢を選んだ場合、外来サービスに対するプレッシャーが大幅に増加する可能性がある。小児医療ハブから戻される症例に加え、新たに114件の進行中の症例と1148件のフォローアップ症例に対応するための追加能力が必要となる。
その結果、年間A&E件数は1463件増加し、入院患者数は820人増加し、GP診療所への負担は増加し続け、3,280件の追加予約が必要になると推定される。また、CAMHSへの負担も増加する可能性が高い。効率性の低下に対応するためには、小児科医を2人増員し、GPの診療時間を増やす必要がある。
有機的成長の場合、現行モデルの利点は維持され、さらに9つのチャイルド・ヘルス・ハブ(Child Health Hubs)が追加されることでさらに拡大される。とはいえ、10年というスパンで選択肢3や4と比較すると、正味のメリットはかなり控えめで、ロンドン北西部システム内でのアクセスに不平等が生じることになる。
45のプライマリ・ケアネットワークでChild Health Hubが完全に採用された場合、サポートされている展開オプションが最も大きな効率性をもたらす。選択肢の中では、早期展開の方が、10年間で、やや大きなメリットが得られる。
支援された展開オプションによって生み出された効率は、従来の診療所と比較して、5.2人の新しい小児科医を任命し、さらに1.44人の一般開業医を任命した場合の影響に相当する。
結びのコメント
経済分析により、ロンドン北西部でChild Health Hubという統合ケアシステムを広く採用することで、医療システム内で大幅な効率化が達成できることが示された。このモデルは、PHM(Population Health Management:集団健康管理)アプローチに支えられており、小児科医や開業医を増員した場合と同等の効率を生み出す可能性がある。
これらのモデルは、即座に現金の節約を生み出すことを意図したものではなく、むしろ集団の健康を改善するための費用対効果の高い枠組みを提供するものである。さらに、統合ケアシステムが、需要の増加、システムコストの圧迫、スタッフの不足を管理するのに役立つ。
2023年、NWL ICBはChild Health Hubsのさらなる展開を支援することを決定した。 ロンドン北西部のプライマリケアネットワーク全体でこの活動モデルを確立するために、臨床医の時間を確保するための移行資金が提供された。 さらに、コーディネーションと集団健康管理のための資金が、新規および既存のハブに提供された。
ICB Children and Young People's Clinical Networkは、Child Health Hubモデルをさらに発展させ、子どもと家族のニーズを最も早い段階で満たすことができるよう、積極的なケアモデルへの移行を可能にし、このモデルの結果としてもたらされる医療利用の効率性を構築することを目的とした、活発なワークストリームを持っている。