रोकथाम का मूल्य
लंबे समय से, रोकथाम को सार्वजनिक स्वास्थ्य के एक महत्वपूर्ण पहलू के रूप में मान्यता दी गई है। अक्सर यह कहा जाता है कि 'रोकथाम इलाज से बेहतर है', और यह शारीरिक और मानसिक स्वास्थ्य दोनों पर लागू होता है। हालांकि, रोकथाम का मूल्य स्वास्थ्य देखभाल प्रणालियों पर बोझ को कम करने से परे है।
रोकथाम का अर्थव्यवस्था पर सकारात्मक प्रभाव पड़ सकता है, क्योंकि यह स्वास्थ्य देखभाल की लागत को कम कर सकता है और व्यक्तियों को स्वस्थ और काम करने में सक्षम रखकर उत्पादकता बढ़ा सकता है। इसलिए न केवल रोकथाम से व्यक्तियों को लाभ होता है, बल्कि इसके व्यापक सामाजिक और आर्थिक लाभ भी होते हैं।
सार्वजनिक स्वास्थ्य में रोकथाम का मूल्य स्वास्थ्य और स्वास्थ्य असमानताओं के निर्धारकों से निकटता से जुड़ा हुआ है। स्वस्थ व्यवहारों को बढ़ावा देने और स्वास्थ्य को प्रभावित करने वाले सामाजिक, आर्थिक और पर्यावरणीय कारकों को संबोधित करके, रोकथाम स्वास्थ्य असमानताओं को कम करने और समुदायों में इक्विटी को बढ़ावा देने में मदद कर सकती है।
इसलिए, सरकारों, स्वास्थ्य देखभाल प्रणालियों और व्यक्तियों के लिए समग्र सार्वजनिक स्वास्थ्य में सुधार के लिए एक प्रमुख घटक के रूप में रोकथाम को प्राथमिकता देना महत्वपूर्ण है। रोकथाम एक बुद्धिमान निवेश है जो समग्र रूप से व्यक्तियों, समुदायों और समाजों के लिए अल्पकालिक और दीर्घकालिक दोनों लाभ लाता है।
यह आर्थिक लेंस व्यक्तियों, समुदायों और अर्थव्यवस्थाओं पर इसके प्रभाव को देखते हुए रोकथाम के मूल्य का अधिक विस्तार से पता लगाएगा। यह कुछ सफल रोकथाम रणनीतियों और सार्वजनिक स्वास्थ्य परिणामों में सुधार के लिए उनकी क्षमता पर भी चर्चा करेगा।
स्वास्थ्य के मुख्य निर्धारक क्या हैं?
स्वास्थ्य के निर्धारक इसमें कई कारक शामिल हैं जो किसी व्यक्ति की भलाई को प्रभावित करते हैं। ये कारक सामाजिक, आर्थिक और पर्यावरणीय तत्वों सहित एक व्यापक स्पेक्ट्रम का विस्तार करते हैं। ये निर्धारक या तो किसी व्यक्ति के स्वास्थ्य को सकारात्मक या नकारात्मक रूप से प्रभावित कर सकते हैं और उनके जीवन की समग्र गुणवत्ता पर दीर्घकालिक प्रभाव डाल सकते हैं।
स्वास्थ्य के मुख्य निर्धारकों का इंद्रधनुष मॉडल, जैसा कि प्रस्तावित है डहलग्रेन और व्हाइटहेड (1991), किसी व्यक्ति के स्वास्थ्य में योगदान करने वाले विभिन्न कारकों के बीच जटिल परस्पर क्रिया को समझने के लिए एक मूल्यवान ढांचा प्रदान करता है। यह मॉडल निर्धारकों की एक विविध सरणी को चित्रित करता है, जिसमें व्यक्तिगत पसंद और जीवन शैली से लेकर सामाजिक नेटवर्क, रहने और काम करने की स्थिति और व्यापक सामाजिक-आर्थिक, सांस्कृतिक और पर्यावरणीय संदर्भ शामिल हैं। यह स्वास्थ्य की गतिशील प्रकृति पर जोर देता है और मानता है कि यह केवल व्यक्तिगत व्यवहार या आनुवंशिकी का उत्पाद नहीं है, बल्कि बाहरी कारकों से भी प्रभावित है।
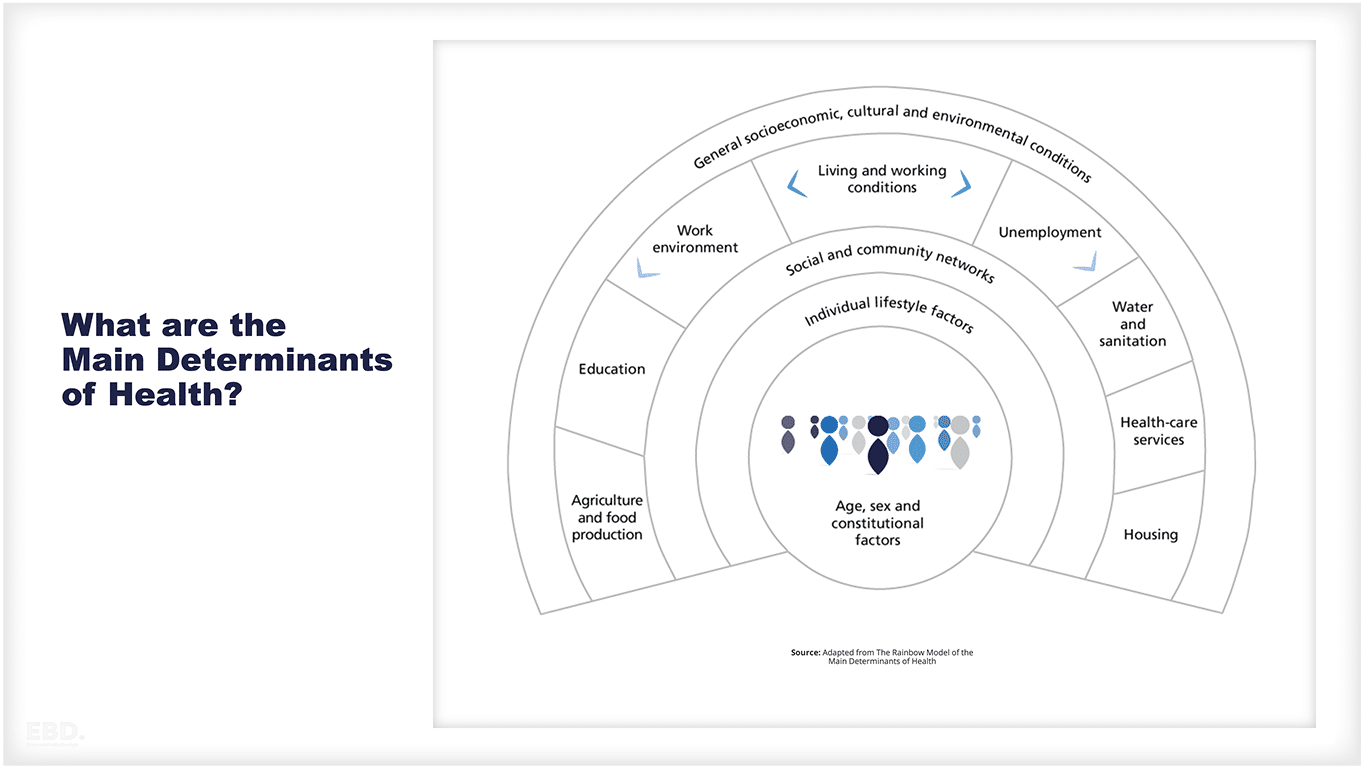
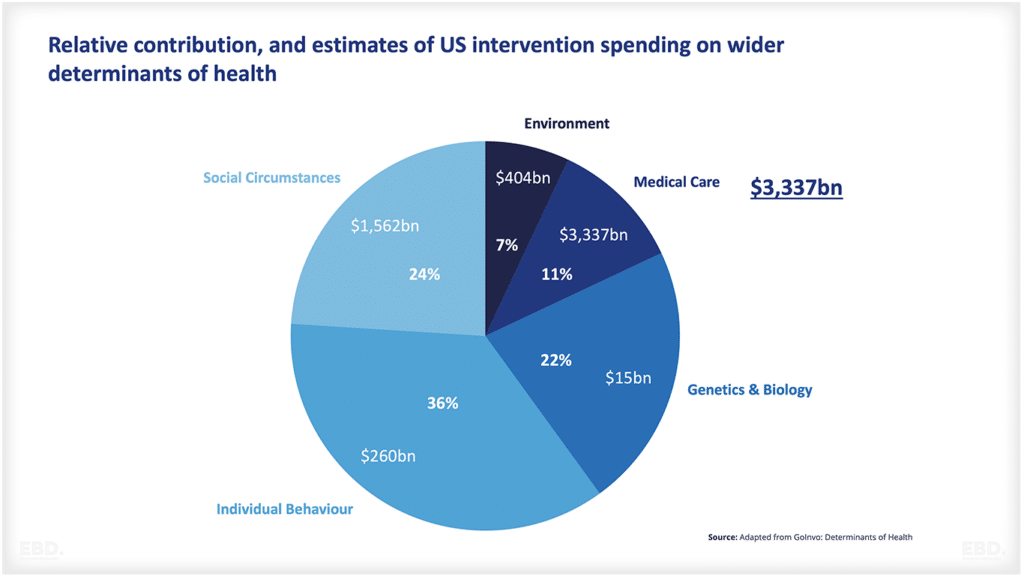
स्वास्थ्य के विभिन्न निर्धारकों के सापेक्ष योगदान के कई उद्धृत अनुमान हैं - सबसे व्यापक संश्लेषण अमेरिकी हस्तक्षेप खर्च के अनुमानों के साथ यहां प्रस्तुत किया गया है।
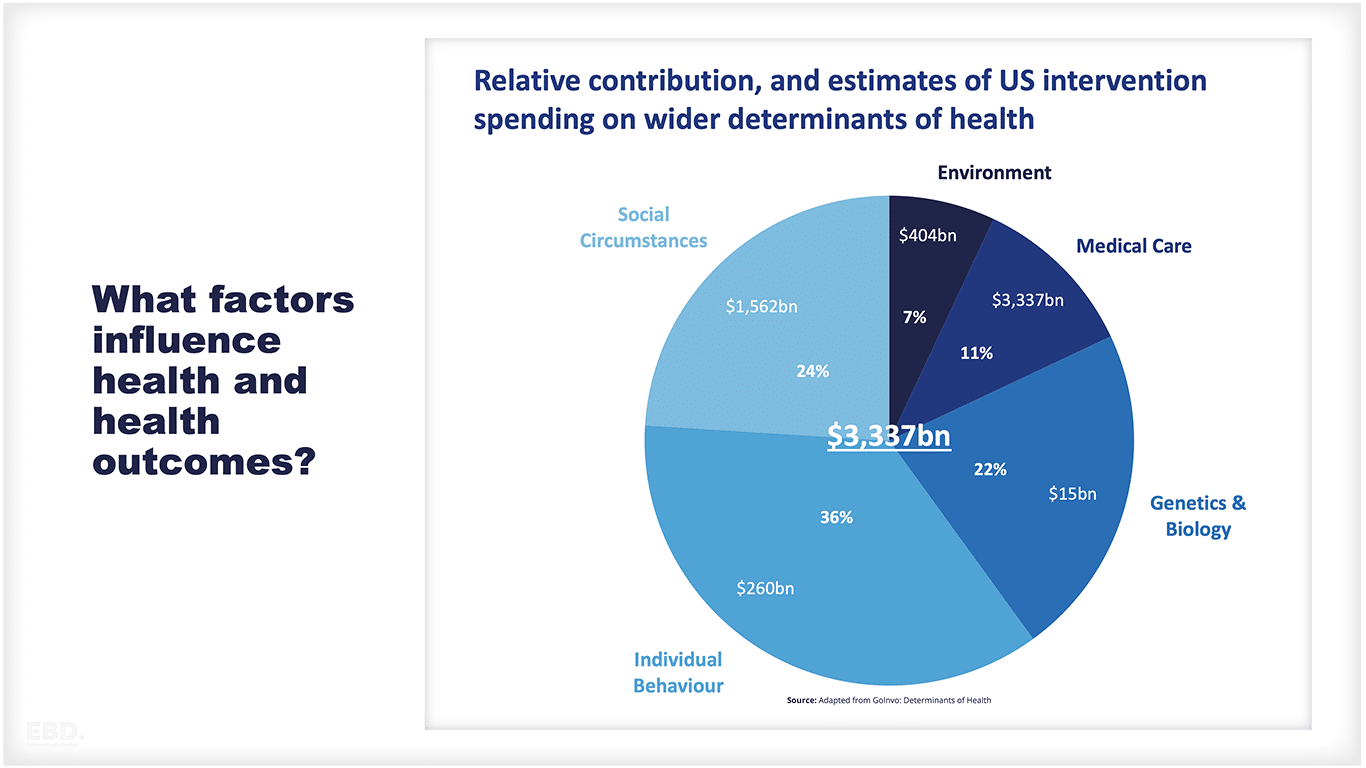
इन निर्धारकों के सापेक्ष योगदान और संबंधित हस्तक्षेप खर्च को समझना उन जटिल कारकों में मूल्यवान अंतर्दृष्टि प्रदान करता है जो समग्र स्वास्थ्य परिणामों को आकार देते हैं।
जैसा कि देखा जा सकता है, अमेरिका में, चिकित्सा देखभाल पर खर्च स्वास्थ्य के व्यापक निर्धारकों के स्वास्थ्य प्रभावों को संबोधित करने पर खर्च के संयुक्त मूल्य से काफी अधिक है, इसके बावजूद कि चिकित्सा देखभाल स्वास्थ्य परिणामों में भिन्नता का केवल 11% है।
स्थापित स्वास्थ्य सेवा प्रणाली वाले किसी भी देश में स्थिति में काफी भिन्नता की संभावना नहीं है।
यूनाइटेड किंगडम में स्वास्थ्य के व्यापक निर्धारक क्या हैं
स्वास्थ्य के व्यापक निर्धारकों के बारे में ब्रिटेन में काफी शोध किए गए हैं। ये सामाजिक-आर्थिक और पर्यावरणीय चालक हैं जो लोगों के स्वास्थ्य, बीमारी के जोखिम और वसूली की संभावना को प्रभावित करते हैं। मुख्य उदाहरण आगे के संसाधनों के लिंक के साथ नीचे सूचीबद्ध हैं;
निर्मित और प्राकृतिक पर्यावरण - पर्यावरण की गुणवत्ता किसी व्यक्ति के स्वास्थ्य पर महत्वपूर्ण प्रभाव डाल सकती है, शारीरिक गतिविधि के लिए हरे भरे स्थानों तक पहुंच से लेकर वायु प्रदूषण के संपर्क में।
कार्य और श्रम बाजार - रोजगार की स्थिति, काम करने की स्थिति और नौकरी की असुरक्षा सभी किसी व्यक्ति के स्वास्थ्य को प्रभावित कर सकते हैं। नौकरी छूटने या बेरोजगारी का भी किसी व्यक्ति की भलाई पर गहरा प्रभाव पड़ सकता है।
शिक्षा - शिक्षा बेहतर स्वास्थ्य परिणामों से जुड़ी हुई है क्योंकि यह व्यक्तियों को ज्ञान और कौशल प्रदान करती है जो उनके जीवन की समग्र गुणवत्ता में सुधार कर सकती है।
सामाजिक पूंजी - सामाजिक नेटवर्क और समर्थन प्रणाली एक व्यक्ति के स्वास्थ्य में महत्वपूर्ण भूमिका निभाते हैं। मजबूत सामाजिक नेटवर्क जरूरत के समय भावनात्मक, व्यावहारिक और वित्तीय सहायता प्रदान कर सकते हैं।
आय - आय और सामाजिक-आर्थिक स्थिति स्वास्थ्य परिणामों से निकटता से जुड़ी हुई है। कम आय और सामाजिक स्थिति से उच्च स्तर का तनाव, वित्तीय तनाव और अच्छे स्वास्थ्य को बढ़ावा देने वाले संसाधनों तक सीमित पहुंच हो सकती है।
अपराध - उच्च अपराध दर वाले क्षेत्रों में रहने से असुरक्षा और तनाव की भावनाओं में योगदान हो सकता है, जिसका किसी व्यक्ति के स्वास्थ्य पर नकारात्मक प्रभाव पड़ सकता है।
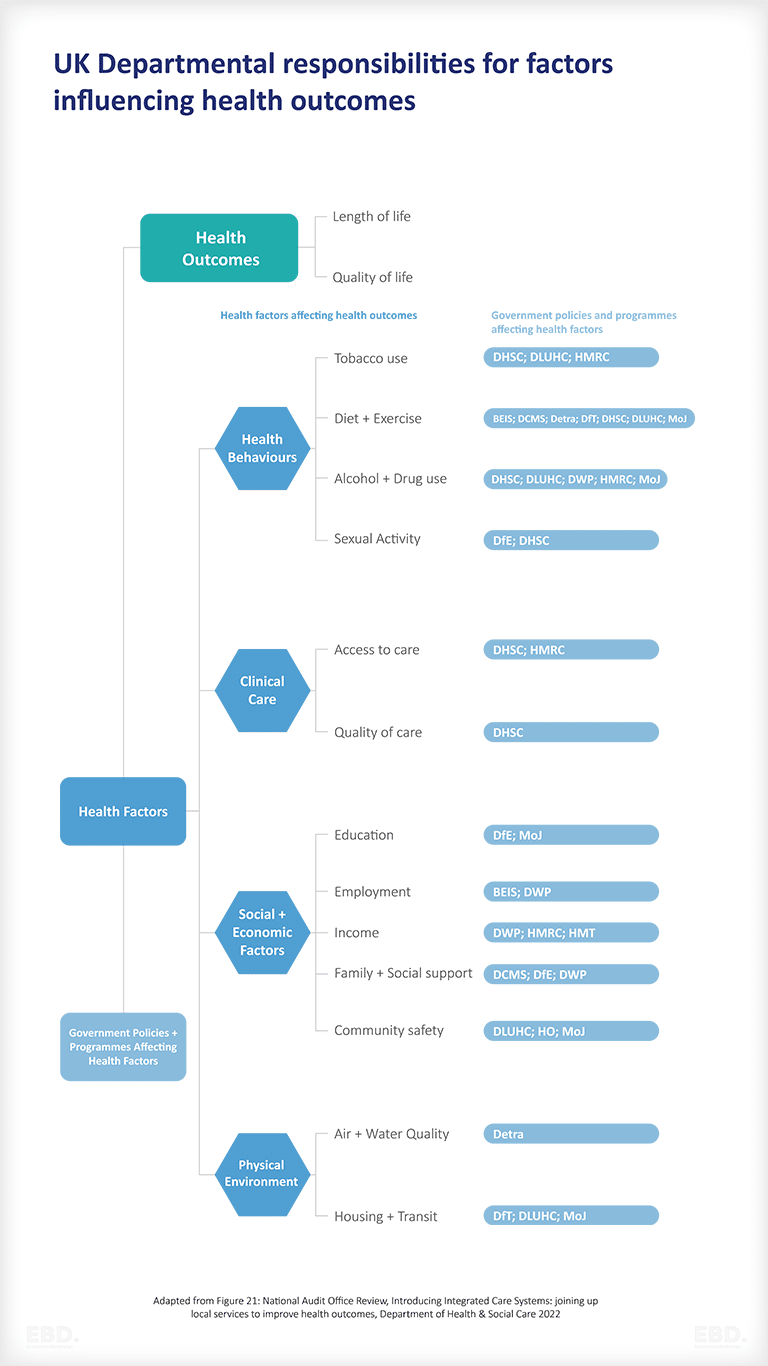
स्वास्थ्य के व्यापक निर्धारक आम तौर पर कई अलग-अलग सार्वजनिक एजेंसियों की जिम्मेदारी हैं और यह स्वास्थ्य के मुद्दों को संबोधित करने के लिए कार्यों के समन्वय को इतना मुश्किल बनाता है।
एक उदाहरण के रूप में, नीचे दिए गए आरेख में यूके के विभिन्न सरकारी विभागों में व्यापक निर्धारकों के लिए राष्ट्रीय जिम्मेदारियों के आवंटन को दर्शाया गया है।
राष्ट्रीय स्तर पर एक समन्वित दृष्टिकोण में न्यूनतम 12 विभिन्न विभाग शामिल हैं:
- स्वास्थ्य और सामाजिक देखभाल विभाग
- स्थानीय शहरी स्वास्थ्य और समुदाय विभाग
- महामहिम का राजस्व और सीमा शुल्क
- व्यापार विभाग
- ऊर्जा और औद्योगिक रणनीति
- डिजिटल, संस्कृति, मीडिया और खेल विभाग
- परिवहन विभाग
- न्याय मंत्रालय
- शिक्षा विभाग
- कार्य और पेंशन विभाग
- गृह कार्यालय, पर्यावरण, खाद्य और ग्रामीण मामलों के विभाग
स्वास्थ्य असमानताएं क्या हैं?
स्वास्थ्य असमानताएं मुख्य रूप से सामाजिक या आर्थिक असमानताओं के कारण विभिन्न जनसंख्या समूहों के बीच स्वास्थ्य परिणामों, देखभाल तक पहुंच और स्वास्थ्य निर्धारकों में असमानताओं का उल्लेख करें। इसके अनुसार एनएचएस इंग्लैंड, इन असमानताओं को "आबादी के साथ-साथ विभिन्न सामाजिक समूहों के भीतर स्वास्थ्य में अनुचित और परिहार्य अंतर" के रूप में जाना जाता है। स्वास्थ्य असमानताओं के मापन में अक्सर जीवन प्रत्याशा में भिन्नता, विशिष्ट बीमारियों या स्वास्थ्य स्थितियों के परिणामों और स्वास्थ्य सेवाओं तक पहुंच की जांच करना शामिल होता है।
अनुमान है कि स्वास्थ्य परिणामों में लगभग आधे बदलावों को सामाजिक और पर्यावरणीय कारकों के असमान वितरण द्वारा समझाया गया है. वही स्वास्थ्य इक्विटी संस्थान इस का समर्थन करने के लिए कई अध्ययन हैं और स्वास्थ्य सुधार और असमानताओं के लिए कार्यालय ने एक प्रकाशित किया है स्वास्थ्य उपकरण के व्यापक निर्धारक स्थानीय अधिकारियों को संकेतकों की एक श्रृंखला पर खुद को बेंचमार्क करने में मदद करने के लिए।
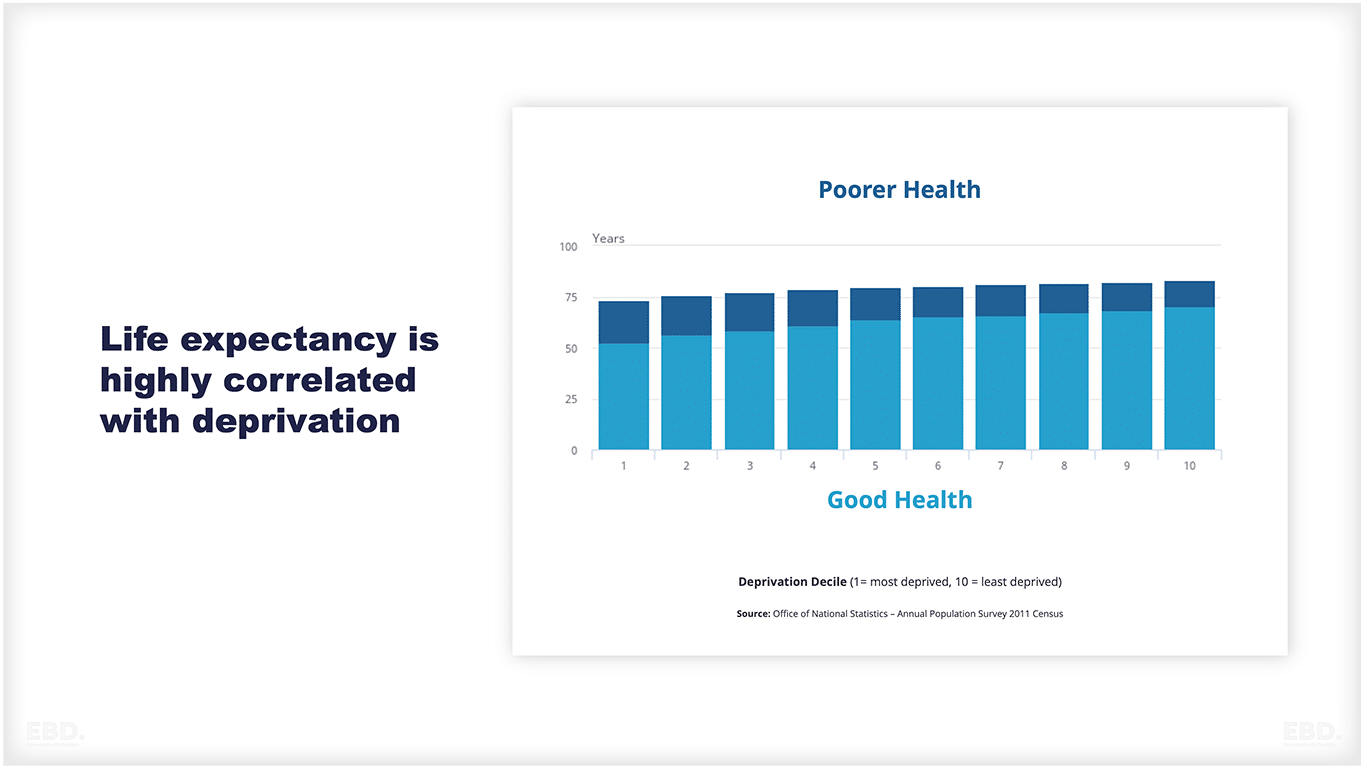
उदाहरण के लिए, अभाव और जीवन प्रत्याशा में भिन्नता के बीच एक मजबूत संबंध है। हाल ही में टोनी ब्लेयर संस्थान द्वारा प्रकाशन केंसिंग्टन और चेल्सी और ब्लैकपूल के लंदन बोरो के बीच पुरुष जीवन प्रत्याशा में एक उल्लेखनीय 27 साल के अंतर का पता चलता है। केंसिंग्टन और चेल्सी में, पुरुष अब 95.3 साल तक जीने की उम्मीद कर सकते हैं, जबकि ब्लैकपूल में, यह आंकड़ा केवल 68.3 साल है। यह स्पष्ट विपरीत इंग्लैंड के विभिन्न क्षेत्रों में जीवन प्रत्याशा में महत्वपूर्ण असमानता को उजागर करता है। इसके अलावा, नीचे दिया गया आंकड़ा दर्शाता है कि अधिक वंचित क्षेत्रों में रहने वाले पुरुषों से अच्छे स्वास्थ्य में अपने जीवन के तीन-चौथाई से कम रहने की उम्मीद है।
स्वास्थ्य असमानताओं को कम करना
स्वास्थ्य असमानताओं को कम करने का एक तरीका, रोकथाम के हस्तक्षेपों पर ध्यान केंद्रित करना हो सकता है जो अंतर्निहित सामाजिक निर्धारकों और पर्यावरणीय कारकों से निपटते हैं। इसमें रहने की स्थिति में सुधार, शिक्षा और रोजगार के अवसरों तक पहुंच बढ़ाने, स्वस्थ व्यवहार को बढ़ावा देने और प्रदूषण और अपराध जैसे जोखिमों को कम करने जैसी क्रियाएं शामिल हैं।
यदि अनसुलझा छोड़ दिया जाए तो स्वास्थ्य असमानताएं महंगी हैं; यूके में, फ्रंटियर इकोनॉमिक्स से इंस्टीट्यूट ऑफ हेल्थ इक्विटी द्वारा 2014 में प्रकाशित एक अध्ययन ने अनुमान लगाया कि इंग्लैंड में स्वास्थ्य असमानताओं के परिणामस्वरूप:
- खोए हुए कार्य दिवसों से जुड़ी खोई उत्पादकता के मूल्य के आधार पर £ 31 और £ 33 बिलियन के बीच का आर्थिक नुकसान
- एनएचएस के लिए लागत में £ 5.5 बिलियन
- £ 20 और £ 32 बिलियन के बीच एक राजकोषीय प्रभाव (खोए हुए कर और उच्च कल्याण भुगतान)।
यूरोप भर में स्वास्थ्य असमानता की आर्थिक लागत का एक और अध्ययन (मैकेनबैक एट अल, 2011) बताता है कि स्वास्थ्य असमानताओं के परिणामस्वरूप अर्थव्यवस्था को 1.4% का नुकसान होता है (जैसा कि जीडीपी द्वारा मापा जाता है) प्रति वर्ष।
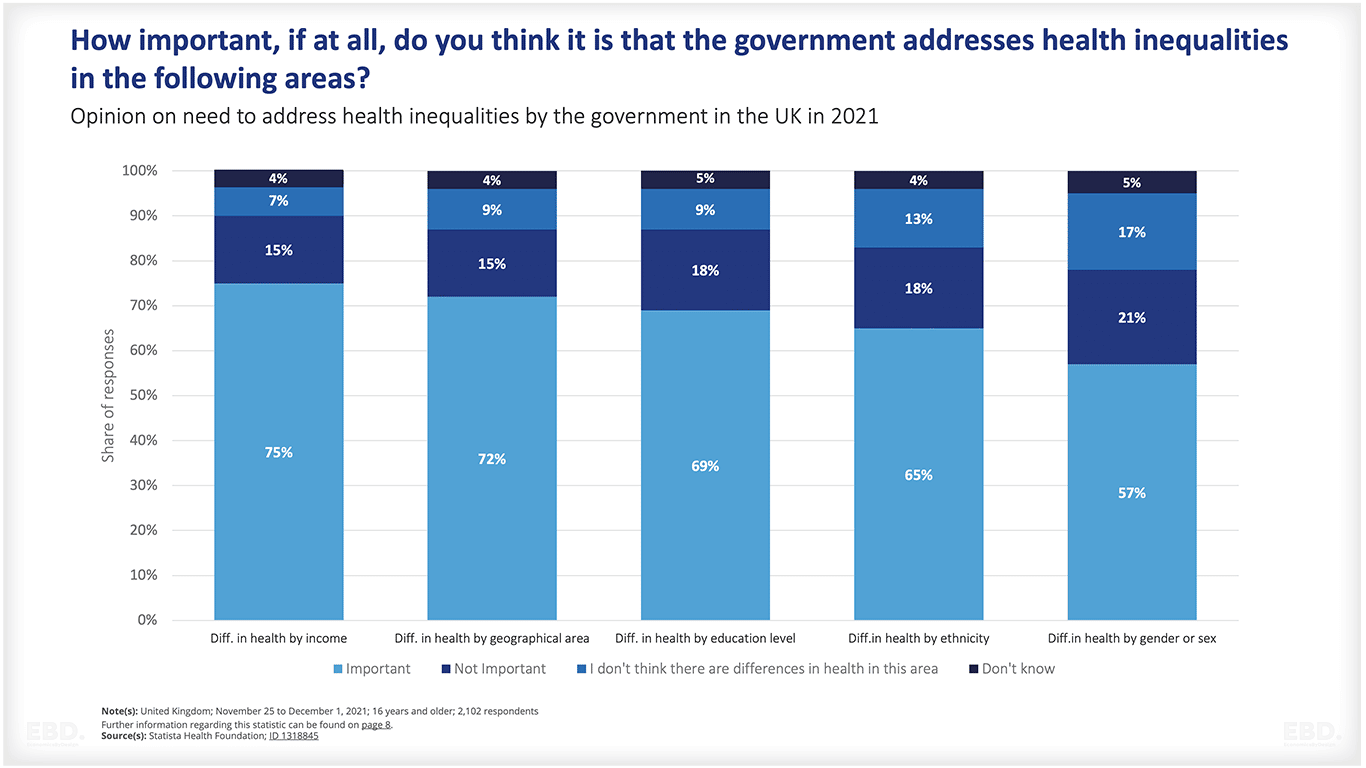
वंचित आबादी पर रोकथाम को लक्षित करना जनता द्वारा समर्थित है। हेल्थ फाउंडेशन द्वारा प्रकाशित यूके में हाल ही में आईपीएसओएस सर्वेक्षण ने सुझाव दिया कि यूके में सामान्य आबादी सोचती है कि सरकार के लिए स्वास्थ्य असमानताओं को कम करने के लिए कार्य करना महत्वपूर्ण है, खासकर जहां यह आय और भूगोल में अंतर से संबंधित है।
रोकथाम हस्तक्षेप क्या हैं?
रोकथाम के हस्तक्षेप को तीन स्तरों पर माना जा सकता है:
- प्राथमिक रोकथाम: उन हस्तक्षेपों को संदर्भित करता है जिनका उद्देश्य पूरी आबादी को लाभ पहुंचाना है। इन सक्रिय उपायों को जीवनशैली जोखिम कारकों को संबोधित करके बीमारियों और स्वास्थ्य समस्याओं की घटना को कम करने के लिए डिज़ाइन किया गया है। उदाहरणों में धूम्रपान को हतोत्साहित करने के लिए व्यापक अभियान और सामान्य चेतावनियां शामिल हैं।
- माध्यमिक रोकथाम: इसमें किसी व्यक्ति के जोखिम के आधार पर अनुरूप क्रियाएं शामिल हैं। इसमें रोगों के प्रारंभिक चरणों का व्यवस्थित पता लगाना और पूर्ण विकसित लक्षण उभरने से पहले हस्तक्षेप करना शामिल है। इसका एक उदाहरण कोलेस्ट्रॉल के स्तर को कम करने के लिए स्टैटिन निर्धारित कर रहा है या उच्च रक्तचाप को कम करने के उपायों को लागू कर रहा है।
- तृतीयक रोकथाम: एक चल रही बीमारी या चोट के प्रभाव को नरम करना जिसका स्थायी प्रभाव पड़ता है। यह लोगों को दीर्घकालिक, अक्सर-जटिल स्वास्थ्य समस्याओं और चोटों (जैसे पुरानी बीमारियों, स्थायी हानि) का प्रबंधन करने में मदद करके किया जाता है ताकि उनकी कार्य करने की क्षमता, उनके जीवन की गुणवत्ता और उनकी जीवन प्रत्याशा में यथासंभव सुधार हो सके।
प्राथमिक रोकथाम हस्तक्षेप
प्राथमिक रोकथाम हस्तक्षेपों का उद्देश्य जीवन शैली, पर्यावरण और सामाजिक निर्धारकों जैसे कारकों को संबोधित करके बीमारी या चोट की शुरुआत को रोकना है। ये हस्तक्षेप स्वस्थ व्यवहार को बढ़ावा देते हैं और संभावित स्वास्थ्य खतरों के जोखिम को कम करते हैं।
प्राथमिक रोकथाम उपायों के उदाहरणों में शामिल हैं:
- संक्रामक रोगों को नियंत्रित करने के लिए टीकाकरण नीतियां और कार्यक्रम, विशेष रूप से बचपन में।
- स्वच्छ पेयजल और स्वच्छता।
- आकस्मिक मृत्यु को रोकने के लिए यातायात सुरक्षा उपाय, जिसमें गति सीमा, सीटबेल्ट और शिशु/बाल सीटों के उपयोग की आवश्यकता वाले कानून शामिल हैं।
- तंबाकू के उपयोग पर सीमाएं: बिक्री के लिए लाइसेंस कानून और कर, सार्वजनिक स्थानों (सार्वजनिक भवनों, अस्पतालों, स्कूलों, सभागारों, रेस्तरां / बार) में धूम्रपान मुक्त वातावरण जैसे खपत पर प्रतिबंध, धूम्रपान रोकने के लिए नैदानिक सहायता (विशेष रूप से प्रसवपूर्व)।
- शराब की खरीद और खपत पर सीमाएं: बिक्री के लिए लाइसेंस कानून और कर, निर्दिष्ट स्थानों और समय जैसे खपत पर प्रतिबंध, शराब देखभाल टीमों जैसे व्यसन वसूली के लिए नैदानिक समर्थन।
माध्यमिक रोकथाम हस्तक्षेप
माध्यमिक रोकथाम हस्तक्षेप का उद्देश्य प्रारंभिक अवस्था में बीमारियों या चोटों के प्रभाव का पता लगाना और कम करना है। इन हस्तक्षेपों में रोग की आगे की प्रगति को रोकने के लिए किए गए प्रयासों के साथ-साथ शीघ्र पहचान, निदान और उपचार के तरीके शामिल हैं।
माध्यमिक रोकथाम उपायों के उदाहरणों में शामिल हैं:
- कैंसर (जैसे मैमोग्राम, कोलोनोस्कोपी), उच्च रक्तचाप, मधुमेह, और यौन संचारित संक्रमण जैसी विभिन्न स्वास्थ्य स्थितियों के लिए स्क्रीनिंग कार्यक्रम
- मौजूदा पुरानी स्थितियों वाले लोगों के लिए नियमित स्वास्थ्य जांच और अनुवर्ती नियुक्तियां
- विकासात्मक देरी या विकलांग बच्चों के लिए प्रारंभिक हस्तक्षेप कार्यक्रम
- पर्यावरण विषाक्त पदार्थों (जैसे वायु प्रदूषण) के संपर्क को कम करने के लिए नीतियों का कार्यान्वयन
तृतीयक रोकथाम हस्तक्षेप
तृतीयक रोकथाम हस्तक्षेप का उद्देश्य दीर्घकालिक, अक्सर-जटिल स्वास्थ्य समस्याओं के साथ रहने वाले व्यक्तियों के जीवन की गुणवत्ता और कामकाज में सुधार करना है। ये हस्तक्षेप व्यक्तियों को उनकी स्थितियों का प्रबंधन करने, जटिलताओं को रोकने और स्वतंत्रता को बढ़ावा देने में मदद करने के लिए पुनर्वास और समर्थन पर ध्यान केंद्रित करते हैं।
तृतीयक रोकथाम उपायों के उदाहरणों में शामिल हैं:
- क्रोनिक रोग प्रबंधन कार्यक्रम व्यक्तियों को उनकी स्थितियों की निगरानी करने और उपचार योजनाओं का पालन करने में मदद करने के लिए
- पुनर्वास सेवाएं जैसे भौतिक चिकित्सा, व्यावसायिक चिकित्सा, भाषण चिकित्सा
- पुरानी स्थितियों या विकलांगता के साथ रहने वाले लोगों के लिए सहायता समूह
- रोजगार और आर्थिक स्वतंत्रता को बढ़ावा देने के लिए विकलांग व्यक्तियों के लिए कार्यस्थल आवास
रोकथाम में निवेश का मूल्य क्या है?
स्वस्थ आबादी -> स्वस्थ अर्थव्यवस्थाएं
लंबे समय तक स्वस्थ जीवन प्रत्याशा और आर्थिक स्वास्थ्य के बीच एक मजबूत कारण संबंध के बढ़ते सबूत हैं। अनुमान बताते हैं, औसत जीवन प्रत्याशा में 1 वर्ष की वृद्धि से प्रति व्यक्ति सकल घरेलू उत्पाद में 4% की वृद्धि होती है।
ड्राइवरों में शामिल हैं:
- एक अधिक उत्पादक कार्यबल।
- कम स्वास्थ्य देखभाल लागत, दोनों प्रत्यक्ष और अप्रत्यक्ष रूप से कम अनुपस्थिति के माध्यम से।
- वृद्ध लोगों द्वारा उपभोक्ता खर्च में वृद्धि जो लंबे और स्वस्थ जीवन जी रहे हैं।
ब्रिटिश उद्योग परिसंघ (CBI) का अनुमान है कि हर साल बीमारी के कारण 130 मिलियन कार्य दिवस नष्ट हो जाते हैं। कार्यस्थल स्वास्थ्य का समर्थन करने से यूके की अर्थव्यवस्था के लिए सालाना £ 60 बिलियन उत्पन्न करने के लिए इसे 10% और 20% के बीच कम किया जा सकता है - सकल घरेलू उत्पाद के लगभग 3% के बराबर।

स्वस्थ होने का मूल्य
गुणवत्ता समायोजित जीवन वर्ष
अर्थशास्त्रियों ने गुणवत्ता समायोजित जीवन वर्ष (QALY) नामक एक मीट्रिक विकसित किया है। एक QALY उत्तम स्वास्थ्य के एक वर्ष का प्रतिनिधित्व करता है। स्वास्थ्य और सामाजिक देखभाल विभाग का अनुमान है कि एक QALY का आर्थिक मूल्य £70,000 होगा। यह मूल्य जनसंख्या-आधारित सर्वेक्षण डेटा पर आधारित है जिसे "भुगतान करने की इच्छा" के रूप में जाना जाता है। कई अध्ययन रोकथाम के हस्तक्षेप के समग्र मूल्य का आकलन करने के लिए इस मूल्य का उपयोग करते हैं।
QALY के लिए NICE बेंचमार्क £20,000 है। यह बेंचमार्क यह निर्धारित करने में मदद करता है कि एक हस्तक्षेप के लिए दूसरे पर संसाधन आवंटित करना है या नहीं। यदि कोई हस्तक्षेप £1 के लिए 20,000 QALY से अधिक उत्पन्न करता है, तो यह पैसे के मूल्य में सुधार करता है। इसके विपरीत, यदि यह 1 QALY से कम उत्पन्न करता है, तो यह पैसे के लिए मूल्य कम कर देता है। यॉर्क विश्वविद्यालय के स्वतंत्र अनुमान इस उत्पादकता बेंचमार्क का समर्थन करते हैं, यह सुझाव देते हुए कि एनएचएस खर्च का प्रत्येक £ 20k एक अतिरिक्त QALY उत्पन्न करता है।
निवेश पर वापसी को ध्यान में रखते हुए (£ 20k £ 70k की वापसी के लिए खर्च किया गया), समग्र एनएचएस बजट बढ़ाना तर्कसंगत लगता है, व्यापक आर्थिक लाभों का उल्लेख नहीं करना।
रोकथाम में निवेश
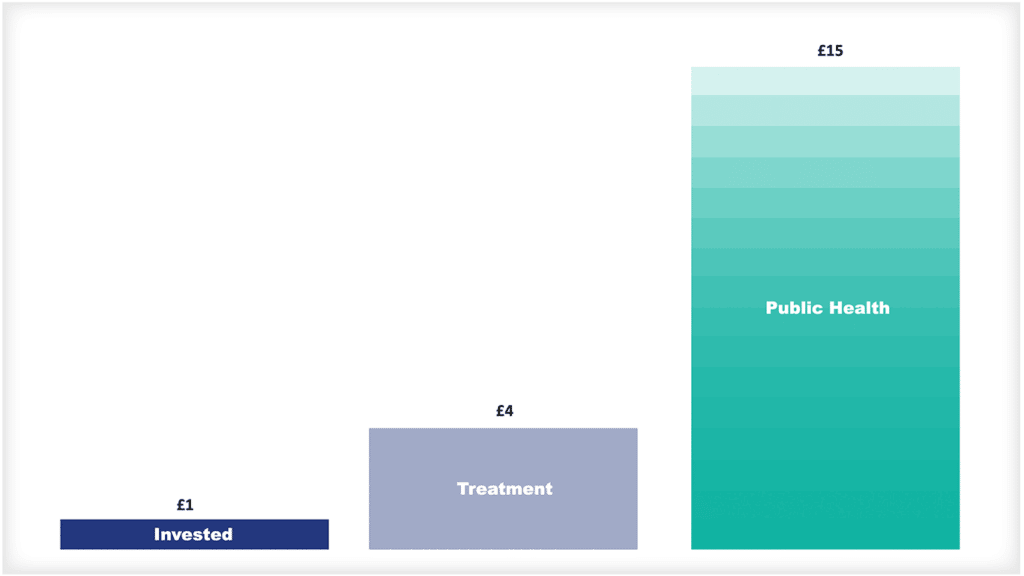
इसके अलावा, अध्ययनों से पता चलता है कि निवारक स्वास्थ्य देखभाल पर खर्च किए गए प्रत्येक £ 1 स्वास्थ्य और सामाजिक देखभाल अर्थव्यवस्था में £ 14 - £ 15 रिटर्न उत्पन्न करता है और सार्वजनिक स्वास्थ्य व्यय स्वास्थ्य उपचार व्यय की तुलना में तीन से चार गुना अधिक उत्पादक है।

केस स्टडी और निवेश उपकरण की वापसी
स्वास्थ्य सुधार और असमानताओं के लिए कार्यालय में सार्वजनिक स्वास्थ्य इंग्लैंड और एनआईसीई से लागत प्रभावी रोकथाम हस्तक्षेपों के सबूतों की प्रचुरता है। साक्ष्य का भंडार सभी प्रमुख प्राथमिक हस्तक्षेपों और कुछ माध्यमिक हस्तक्षेपों को कवर करने वाले 370 से अधिक हस्तक्षेपों को दर्शाता है।
पब्लिक हेल्थ इंग्लैंड की हेल्थ इकोनॉमिक्स एंड मॉडलिंग टीम (एचईएमटी) रोकथाम और प्रारंभिक निदान में निवेश के मूल्य का अनुमान लगाने के लिए संसाधन प्रदान करती है। ये संसाधन लागत, बचत और स्वास्थ्य लाभों पर साक्ष्य को समेकित करते हैं, लागत प्रभावी सेवाओं के कमीशन को सरल बनाते हैं। इसमें स्थानीय अधिकारियों और सीसीजी में लागत और स्वास्थ्य परिणामों पर हस्तक्षेप के प्रभाव का अनुमान लगाने के लिए निवेश उपकरणों पर वापसी शामिल है। आरओआई अध्ययन और विशेष व्यवहार या देखभाल मार्गों को लक्षित करने वाले उपकरणों के उदाहरण नीचे सूचीबद्ध हैं;
- जीवन में सबसे अच्छी शुरुआत
- हृदय रोग
- गर्भनिरोधक सेवाएं (और गर्भनिरोधक आरओआई उपकरण का विस्तार)
- गिरने की रोकथाम
- मानसिक स्वास्थ्य सेवाएं
- मस्कुलोस्केलेटल स्थितियां
- प्री-स्कूल बच्चों में मौखिक स्वास्थ्य
- वृद्ध वयस्क
- युवा लोगों में यौन और प्रजनन स्वास्थ्य
- वजन प्रबंधन
- कोलोरेक्टल कैंसर आरओआई उपकरण
- जीवन देखभाल आर्थिक उपकरण का अंत
- एनएचएस मधुमेह रोकथाम कार्यक्रम आरओआई उपकरण
इसके अतिरिक्त, स्वास्थ्य अर्थशास्त्र साक्ष्य संसाधन (HEER) उपकरण सार्वजनिक स्वास्थ्य हस्तक्षेपों की एक विस्तृत श्रृंखला पर आर्थिक साक्ष्य एकत्र और सारांशित करता है। यह संसाधन 20 से अधिक विभिन्न मानदंडों का उपयोग करके फ़िल्टरिंग और चयन को सक्षम बनाता है, जिससे रुचि के क्षेत्रों में लक्षित दृष्टिकोण की सुविधा मिलती है।
ये उपकरण और संसाधन रोकथाम के हस्तक्षेपों के आर्थिक मूल्य का आकलन करने के लिए उपलब्ध निवेश उपकरणों पर कई रिटर्न के कुछ उदाहरण हैं। इन उपकरणों का उपयोग करके, स्वास्थ्य और सामाजिक देखभाल संगठन संसाधन आवंटन के बारे में सूचित निर्णय ले सकते हैं, निवारक उपायों में अपने निवेश के लाभ और लागत-प्रभावशीलता को अधिकतम कर सकते हैं। निवारक स्वास्थ्य देखभाल और साक्ष्य-आधारित निर्णय लेने पर बढ़ते ध्यान के साथ, निवेश उपकरणों पर ये वापसी स्वास्थ्य सेवा के भविष्य को आकार देने में महत्वपूर्ण भूमिका निभाती है। इसलिए, स्वास्थ्य परिणामों को अनुकूलित करने और समग्र रूप से व्यक्तियों और समाज के लिए स्वास्थ्य देखभाल की लागत को कम करने के लिए इन मूल्यवान संसाधनों का विकास और उपयोग जारी रखना आवश्यक है।
रोकथाम से मूल्य प्राप्त करने में क्या बाधाएं हैं?
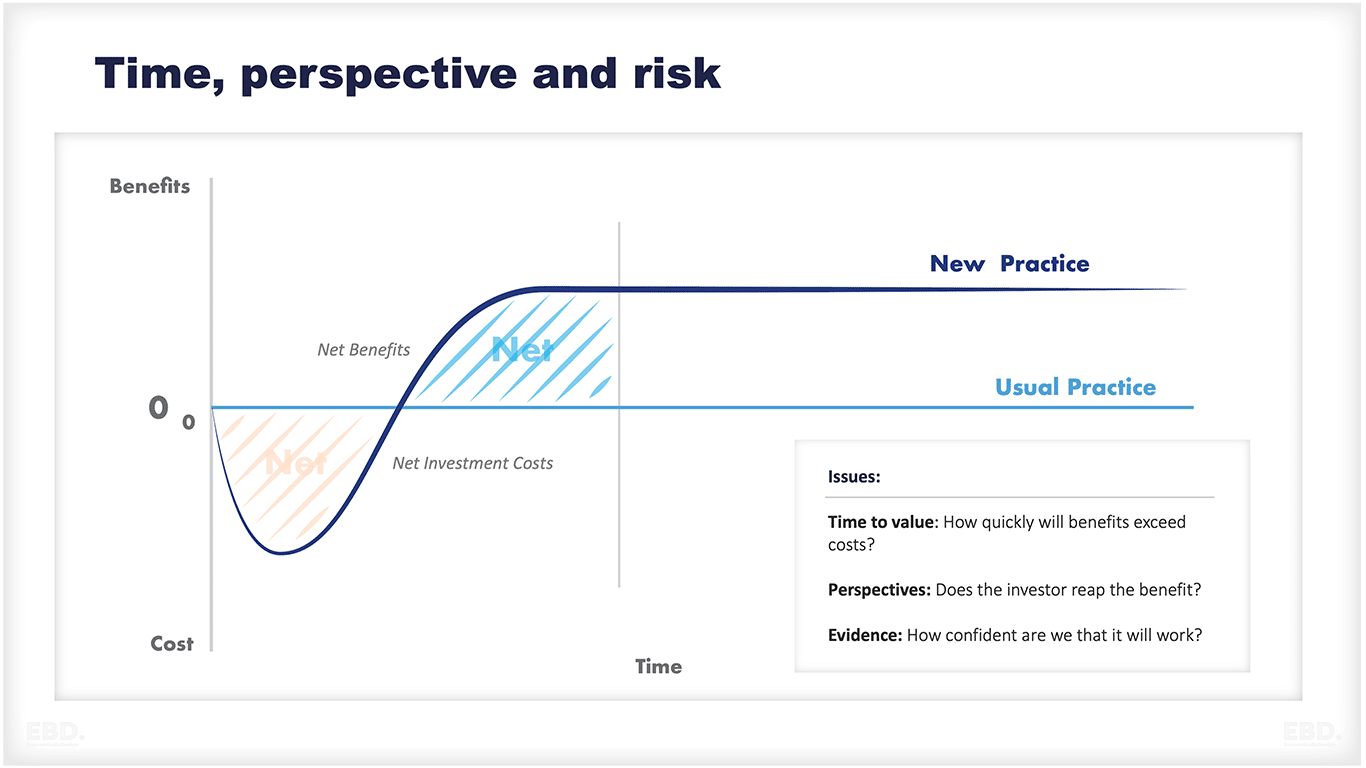
हालांकि रोकथाम के हस्तक्षेपों के स्पष्ट लाभ और संभावित लागत बचत हैं, जैसा कि नीचे दिए गए आंकड़े में दिखाया गया है, उनकी प्राप्ति कई बाधाओं से बाधित है।
इन बाधाओं में सीमित समय, विभिन्न दृष्टिकोण और कथित जोखिम जैसे कारक शामिल हैं।
- मूल्य का समय: निवारक उपायों के लाभ हमेशा तुरंत दिखाई नहीं देते हैं, और प्रभाव देखने में समय लग सकता है। नतीजतन, रोकथाम में निवेश करने के लिए दीर्घकालिक प्रतिबद्धता की आवश्यकता हो सकती है, जो बजट की कमी का सामना करने वाले स्वास्थ्य और सामाजिक देखभाल संगठनों के लिए चुनौतीपूर्ण हो सकती है। उदाहरण के लिए; फेफड़ों के कैंसर से होने वाली मौतों को कम करने पर धूम्रपान बंद करने के प्रभाव में वर्षों लग सकते हैं - खासकर जब यह युवा लोगों को धूम्रपान करने से रोकने से संबंधित है।
- परिप्रेक्ष्य: स्थानीय प्रदाता संगठनों पर भरोसा करना मुश्किल है कि वे उपचार से रोकथाम तक देखभाल को फिर से उन्मुख करें जब तक कि धन प्रवाह और भुगतान मॉडल इन गतिविधियों को पुरस्कृत न करें।
- अनुमानित जोखिम: एक और बाधा है जो संगठनों को रोकथाम में निवेश करने से रोक सकती है। अप्रमाणित या नए हस्तक्षेपों को लागू करने में हिचकिचाहट हो सकती है, खासकर जब मौजूदा उपचार उपलब्ध हों। यह वह जगह है जहां निवारक उपायों के मूल्य और प्रभावशीलता का प्रदर्शन करने में साक्ष्य-आधारित निर्णय लेना महत्वपूर्ण हो जाता है।
हालांकि, जोखिम की धारणा और तत्काल प्रभाव की कमी उपचार से लेकर रोकथाम तक धन को पुन: आवंटित करना चुनौतीपूर्ण बना सकती है। संगठनों के लिए सावधानीपूर्वक आकलन करना और योजना बनाना महत्वपूर्ण है कि वे वर्तमान उपचारों की गुणवत्ता और पहुंच का त्याग किए बिना अपनी प्रथाओं में रोकथाम को कैसे एकीकृत करेंगे। निवेश उपकरणों और साक्ष्य-आधारित निर्णय लेने पर वापसी का उपयोग करके, संगठन संसाधन आवंटन के बारे में सूचित निर्णय ले सकते हैं जो प्राथमिकता देते हैं।
एक एकीकृत देखभाल प्रणाली को क्या भूमिका निभानी चाहिए?
एकीकृत देखभाल प्रणाली रोकथाम में निवेश बढ़ाने के लिए वास्तविक अवसर प्रदान करती है।
इंग्लैंड में एनएचएस ने हाल ही में 42 एकीकृत देखभाल प्रणाली पेश की है, जिनमें से प्रत्येक के 4 समग्र उद्देश्य हैं:
- जनसंख्या स्वास्थ्य और स्वास्थ्य सेवा में परिणामों में सुधार
- परिणामों, अनुभव और पहुंच में असमानताओं से निपटना
- उत्पादकता और पैसे के लिए मूल्य में वृद्धि
- एनएचएस को व्यापक सामाजिक और आर्थिक विकास का समर्थन करने में मदद करें
प्रत्येक एकीकृत देखभाल प्रणाली अपने शासन के दायरे में भौगोलिक क्षेत्रों और संगठनों के लिए स्थानीय लक्ष्यों और लक्ष्यों को निर्धारित करने पर सहयोग करेगी। इसमें "स्थान" और इन "पड़ोस" के भीतर साझा लक्ष्य और लक्ष्य शामिल होंगे। इसमें सार्वजनिक स्वास्थ्य, स्वास्थ्य सेवा वितरण और सामाजिक देखभाल के लक्ष्य शामिल होंगे।
लक्ष्य एक सकारात्मक चक्र बनाना है, जो स्वास्थ्य के व्यापक निर्धारकों पर ध्यान केंद्रित करता है, जैसे कि निर्मित और प्राकृतिक वातावरण, शिक्षा, कार्य, अपराध, सामाजिक पूंजी और आय।
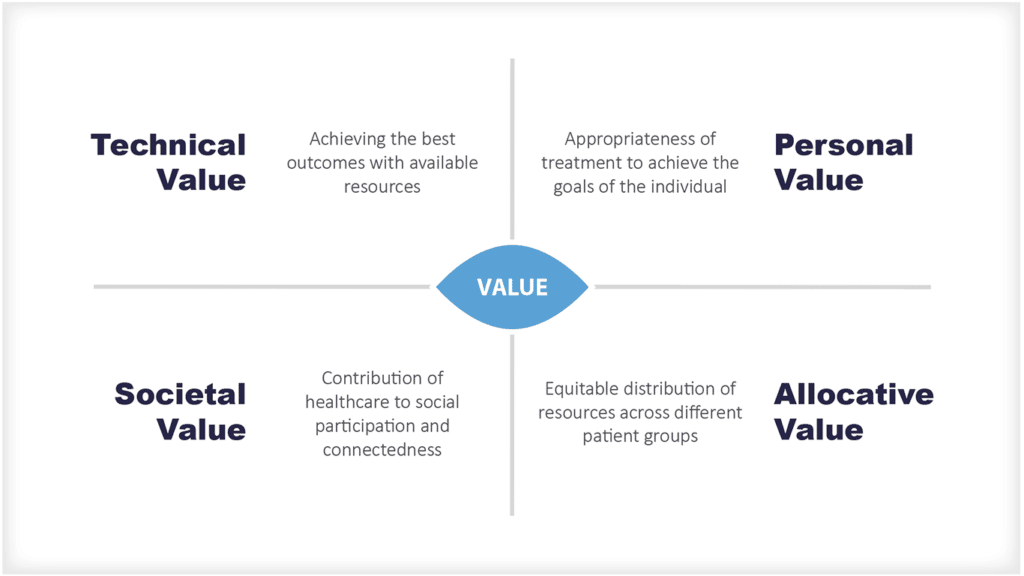
इस दृष्टिकोण का उद्देश्य लंबे और स्वस्थ जीवन को बढ़ावा देना, स्वास्थ्य असमानताओं को कम करना और समग्र जनसंख्या स्वास्थ्य को बढ़ाना है। एक एकीकृत देखभाल प्रणाली (आईसीएस) के माध्यम से मूल्य-आधारित देखभाल प्रदान करके, जनसंख्या स्वास्थ्य, कल्याण, रोकथाम और कुशल उपचार समन्वय को प्राथमिकता दी जा सकती है।
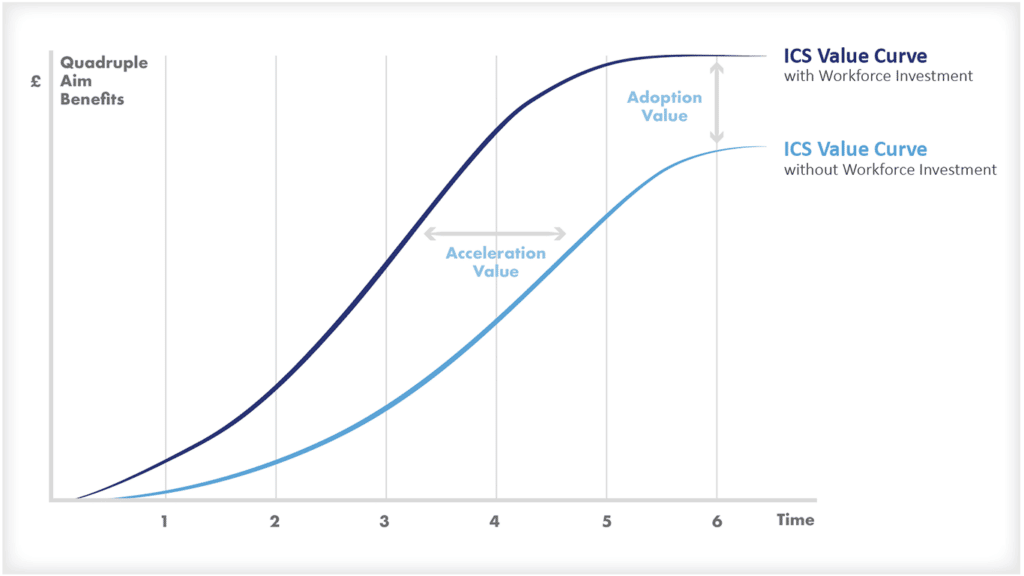
आईसीएस, एक लंगर संस्थान के रूप में, विकास को प्रभावित करने में महत्वपूर्ण भूमिका निभाता है और एक स्थानीय नियोक्ता और समुदाय के स्तंभ के रूप में कार्य करता है, जो स्थायी स्वास्थ्य वित्तपोषण का समर्थन करते हुए आर्थिक और सामाजिक विकास में योगदान देता है। इस चक्र को नीचे दिए गए आरेखों में संक्षेपित किया गया है।
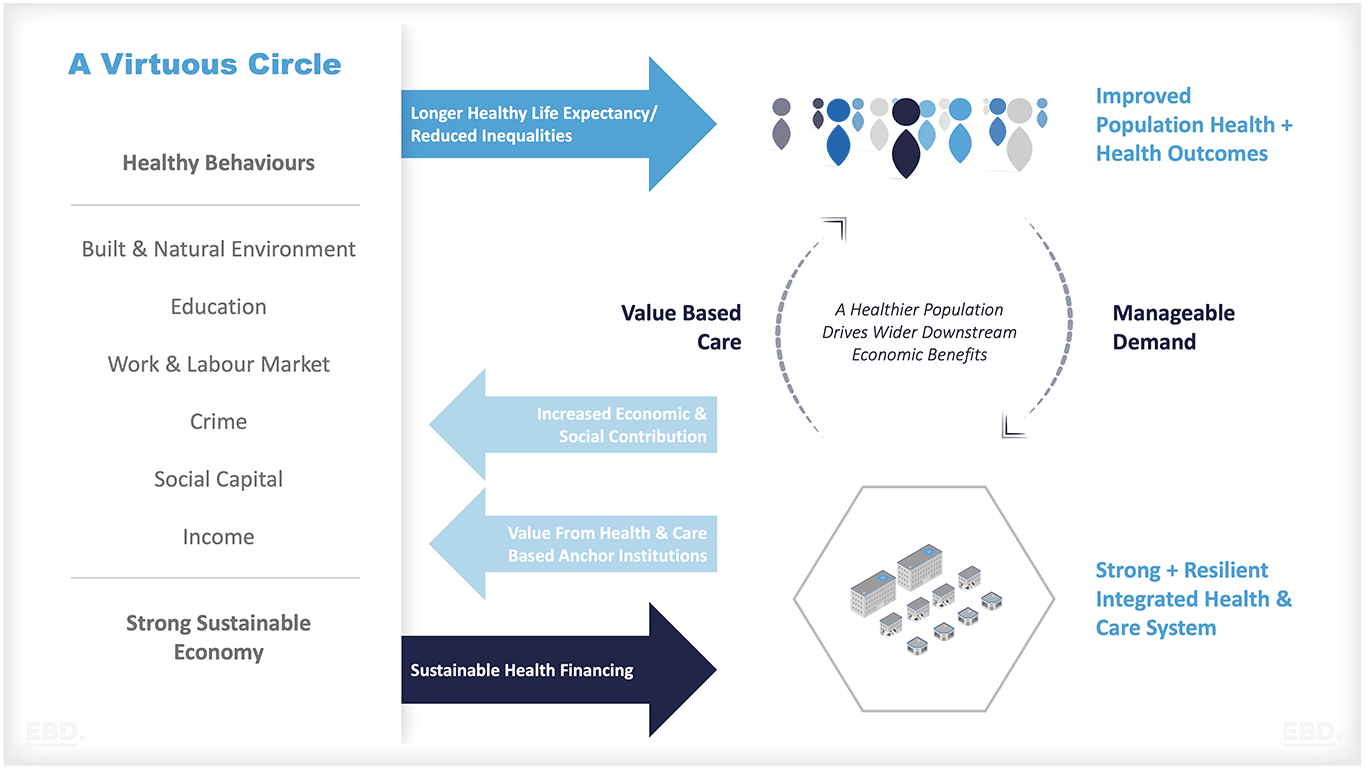
यह अवधारणा आईसीएस की आबादी के स्वास्थ्य को प्राथमिकता देने की क्षमता के इर्द-गिर्द घूमती है, विशेष रूप से पड़ोस और स्थानीय स्तर पर। यह आईसीएस को समुदायों की भलाई को लाभ पहुंचाने वाले सूचित निर्णय लेने के अधिकार के साथ सशक्त बनाने पर जोर देता है।

आईसीएस को हस्तक्षेप को विकसित करने और लक्षित करने के लिए माना जाता है CORE20PLUS5; राष्ट्रीय आबादी का कोर सबसे वंचित 20%, विशेष जरूरतों के साथ स्थानीय स्तर पर प्लस जनसंख्या समूह, और 5 नैदानिक क्षेत्रों में संरक्षित विशेषताओं वाले समूह, अर्थात् मातृत्व, गंभीर मानसिक बीमारी, पुरानी श्वसन बीमारी, प्रारंभिक कैंसर निदान और उच्च रक्तचाप। स्थानीय क्षेत्रों को इन आबादी के लिए स्वास्थ्य परिणामों में सुधार के लिए लक्षित पहलों को विकसित करने के लिए इस ढांचे का उपयोग करने के लिए प्रोत्साहित किया जा रहा है, और इसलिए स्वास्थ्य असमानताओं को कम किया जा रहा है।
जब तक शीर्ष पर धन का संरेखण नहीं होता है, विशेष रूप से रोकथाम, सामाजिक देखभाल और व्यापक निर्धारकों के लिए बजट के संदर्भ में, एकीकृत देखभाल प्रणाली (आईसीएस) को महत्वपूर्ण चुनौतियों का सामना करना पड़ेगा। हालांकि, आईसीएस के पास पर्याप्त संसाधन हैं जिनका लाभ उन बाधाओं को दूर करने के लिए उठाया जा सकता है जो पहले प्रदाताओं को अपने मौजूदा संसाधनों को पुनः आवंटित करने से रोकते थे। इसमें कार्यबल भूमिकाओं और नौकरी विवरणों का पुनर्मूल्यांकन शामिल है, जैसा कि कल्पना की गई है "बढ़ाना" कार्यक्रम, साथ ही देखभाल मार्गों को डिजाइन करने और वितरित करने में सिस्टम-व्यापी सहयोग को सक्षम करने के लिए देखभाल मॉडल को फिर से तैयार करना।
एक उदाहरण के रूप में धूम्रपान का उपयोग करते हुए, एनआईसीई ने हाल ही में अपने दिशानिर्देश जिसमें स्कूलों की भूमिका, धूम्रपान समाप्ति सेवाओं, माध्यमिक देखभाल सेटिंग्स में सहायता और गर्भवती महिलाओं के लिए समर्थन के बारे में कई सिफारिशें शामिल हैं। विचार यह है कि आईसीएस के पास एक सिस्टम-व्यापी धूम्रपान रोकथाम रणनीति होगी जो इसके सभी अनुबंधों के माध्यम से एक वॉटरमार्क है। कार्रवाई में इस प्रकार की रोकथाम का एक उदाहरण है वेस्ट सफ़ोक स्मोकफ्री मैटरनिटी पाथवे स्वस्थ गर्भधारण का समर्थन करने के लिए। इसका अल्पकालिक प्रतिफल होना चाहिए, विशेष रूप से जन्म के समय कम वजन वाले शिशुओं के संबंध में।
सावधानी का एक अंतिम नोट; आईसीबी (आईसीएस के बजाय) के लिए आज की रोकथाम प्राथमिकताओं को पूरी तरह से आज के तीव्र अस्पताल दबावों को संबोधित करने के लिए बहुत मोहक है, उदाहरण के लिए दोहराए जाने वाले प्रवेश को रोकना, गिरने से रोकना, कमजोर प्रवेश को रोकना, लेकिन इसके परिणामस्वरूप भी छोटे सांस्कृतिक बदलावों के लिए छूटे हुए अवसर हो सकते हैं जो लंबी अवधि में हानिकारक व्यवहार को कम कर सकते हैं - और संबंधित बीमारी का बोझ।
समाप्ति
स्वास्थ्य सेवा क्षेत्र के संगठनों के लिए रोकथाम प्राथमिकता होनी चाहिए। साक्ष्य-आधारित निर्णय लेने और निवेश उपकरणों पर वापसी के माध्यम से संसाधन आवंटन को प्राथमिकता देने से, निवारक उपायों को वर्तमान उपचारों की गुणवत्ता का त्याग किए बिना मौजूदा प्रथाओं में एकीकृत किया जा सकता है। एकीकृत देखभाल प्रणाली इस प्रक्रिया में महत्वपूर्ण भूमिका निभाती है, जिसका उद्देश्य परिणामों में सुधार करना और सहयोग के माध्यम से असमानताओं से निपटना, स्थानीय लक्ष्यों और लक्ष्यों को निर्धारित करना और स्वास्थ्य के व्यापक निर्धारकों पर ध्यान केंद्रित करना है।