El valor de los itinerarios asistenciales
La atención integrada se apoya cada vez más en itinerarios asistenciales formales predefinidos para personas con necesidades complejas que necesitan el apoyo de un amplio abanico de profesionales sanitarios y asistenciales de atención primaria y secundaria, y potencialmente de atención social.
En este artículo analizamos con más detalle las vías asistenciales, qué son, cómo se pretende que funcionen y dónde cabe esperar que aumenten el valor para los pacientes, el sistema sanitario y la economía en general. También compartimos algunos ejemplos de vías asistenciales integradas basadas en la evidencia.
¿Qué es un itinerario asistencial en sanidad?
Según la European Pathway Association - enlace
"Una vía asistencial es una intervención compleja para la toma de decisiones mutuas y la organización de procesos asistenciales para un grupo bien definido de pacientes durante un periodo bien definido. Entre las características definitorias de las vías asistenciales se incluyen:
- Una declaración explícita de los objetivos y elementos clave de la atención basada en la evidencia, las mejores prácticas y las expectativas de los pacientes y sus características;
- la facilitación de la comunicación entre los miembros del equipo y con los pacientes y familiares;
- la coordinación del proceso asistencial coordinando las funciones y secuenciando las actividades del equipo asistencial multidisciplinar, los pacientes y sus familiares;
- la documentación, el seguimiento y la evaluación de las desviaciones y los resultados; y
- la identificación de los recursos adecuados.
- El objetivo de una vía asistencial es mejorar la calidad de la atención a lo largo de todo el proceso, mejorando los resultados ajustados al riesgo, fomentando la seguridad del paciente, aumentando su satisfacción y optimizando el uso de los recursos".
Hacen referencia a la siguiente fuente para esta definición: Vanhaecht, K., De Witte, K. Sermeus, W. (2007). El impacto de las vías clínicas en la organización de los procesos asistenciales. PhD dissertation KULeuven, 154pp, Katholieke Universiteit Leuven.
La figura siguiente ilustra el itinerario asistencial de una persona con una enfermedad crónica.
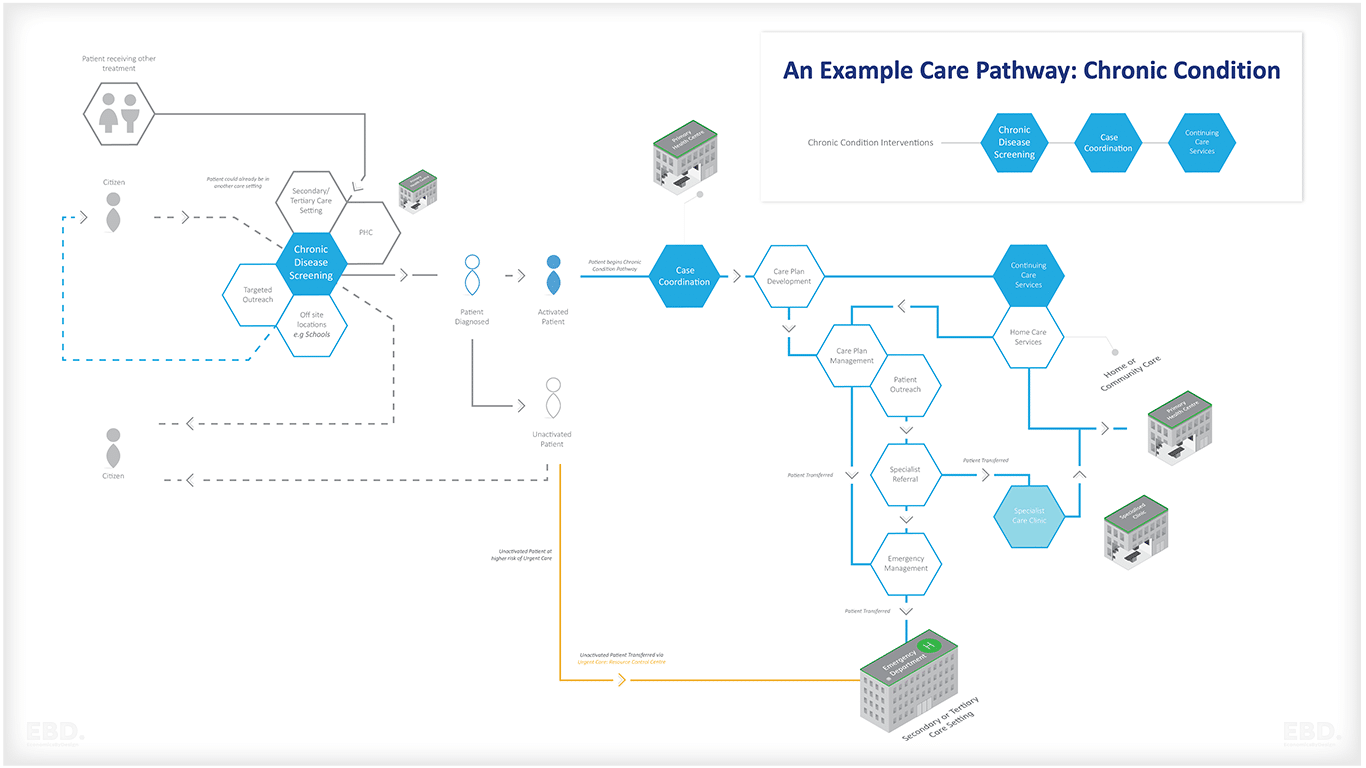
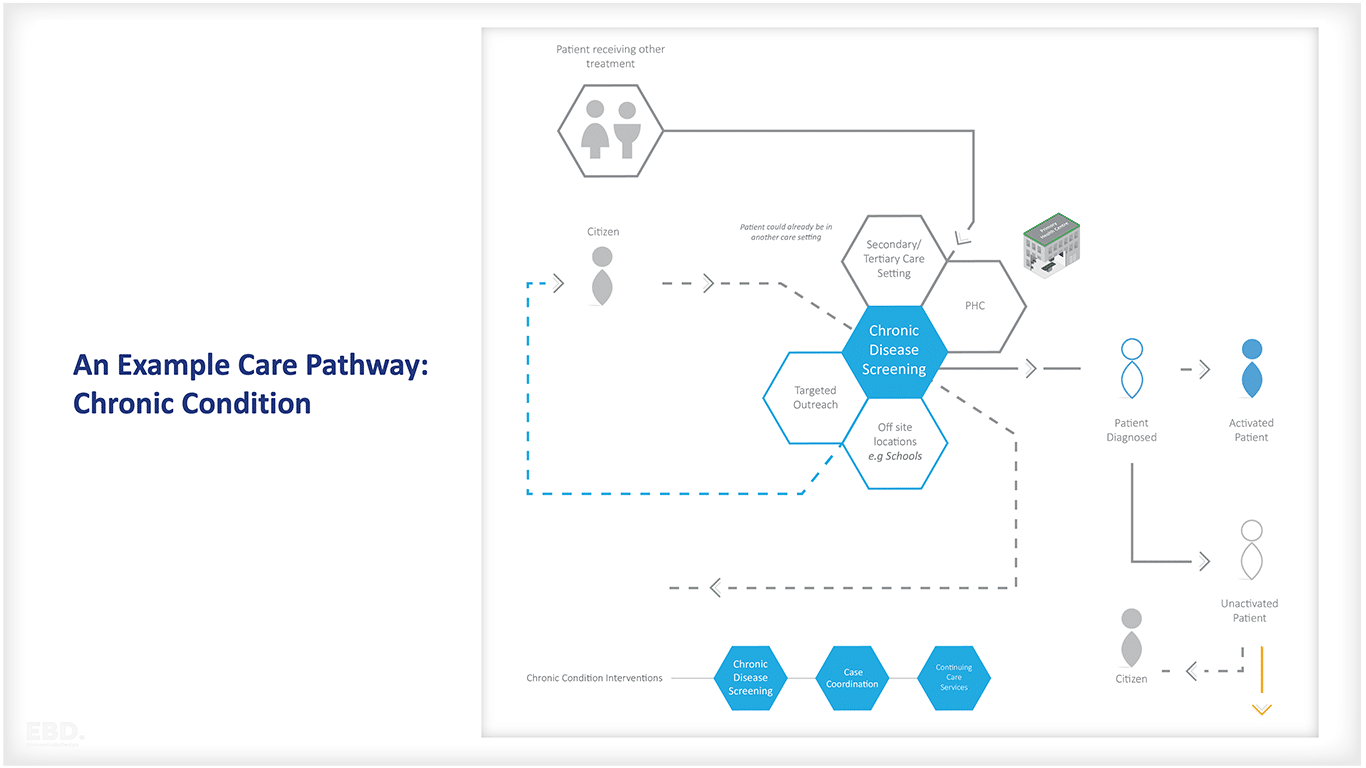
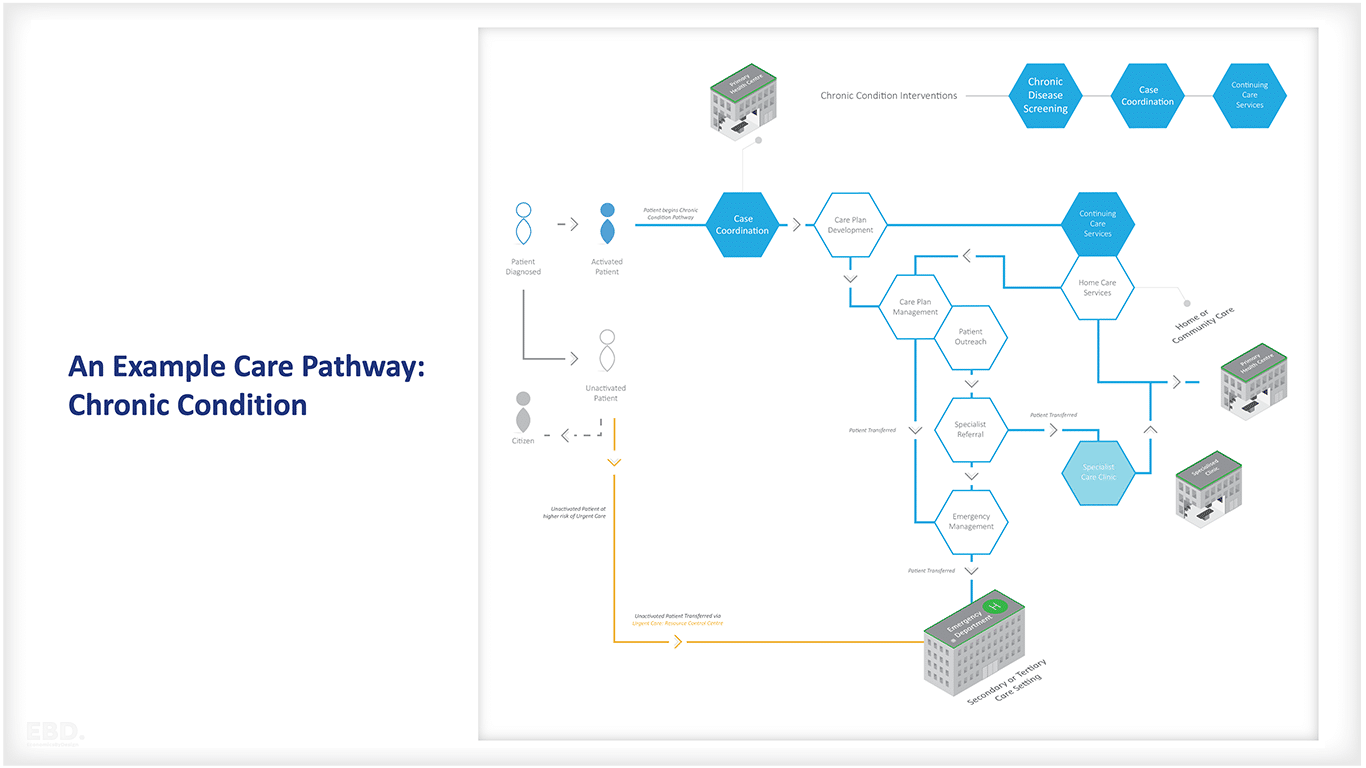
Vía clínica
Una vía asistencial difiere de una vía clínica; una vía clínica tiende a utilizarse en referencia a directrices clínicas específicas que rigen un episodio asistencial, o la gestión de la atención hospitalaria.
Plan de cuidados
Un plan de cuidados es un programa específico de cuidados acordado entre una persona y su profesional sanitario y, en general, se refiere a un apoyo continuo.
No siempre es necesario gestionar el recorrido de un paciente mediante vías de atención. Los servicios puntuales para personas que, por lo demás, se encuentran bien no requieren múltiples intervenciones de los profesionales sanitarios en diferentes entornos asistenciales, como la atención primaria y secundaria y, a menudo, la atención social.
¿Cuándo son necesarios los itinerarios asistenciales?
La calidad de los resultados y la experiencia de los pacientes corren mayor riesgo cuando éstos tienen que desplazarse por el sistema sanitario y asistencial para satisfacer sus necesidades de diagnóstico, tratamiento y atención.
Las transiciones asistenciales corren el riesgo de fracasar. Esto puede deberse a que los profesionales sanitarios no compartan información importante sobre las necesidades asistenciales del paciente, no utilicen sistemáticamente prácticas asistenciales basadas en la evidencia, no se comuniquen con organismos ajenos a la asistencia sanitaria y no se comuniquen eficazmente con el paciente, sus familiares y sus cuidadores. Las transiciones asistenciales también aumentan el tiempo de espera de los pacientes, que hacen "cola" para recibir cada nuevo elemento de su diagnóstico, tratamiento y asistencia.
La eficiencia del sistema sanitario también está en peligro cuando los pacientes tienen que desplazarse por el sistema sanitario y asistencial para satisfacer sus necesidades de diagnóstico, tratamiento y atención. Sin una vía clara y predefinida, esto puede dar lugar a duplicidades y despilfarros. A menudo se realizan pruebas innecesarias, se duplican las pruebas, las estancias en el hospital se prolongan más de lo necesario desde el punto de vista clínico, es necesario el reingreso porque la atención domiciliaria no se presta con la intensidad o la calidad requeridas, o los pacientes, familiares y cuidadores están confundidos sobre sus propias responsabilidades en la gestión de los cuidados.
También es probable que los profesionales sanitarios y asistenciales se enfrenten a un mayor estrés y presión por tener que atender a pacientes con necesidades complejas sin tener suficiente conocimiento de su historial ni confianza en lo que ocurrirá cuando finalice su actual episodio asistencial.
Las vías asistenciales integradas basadas en la evidencia pueden mitigar estos riesgos. Las afecciones que suelen implicar múltiples episodios y componentes de atención, en las que intervienen muchos profesionales sanitarios o un equipo de atención multidisciplinar en diferentes niveles de atención, y que requieren altos niveles de participación del paciente en los procesos de atención, son afecciones de alta prioridad para el desarrollo de vías de atención integradas.
Rifat Atun y sus colegas (Atun et al, 2010) desarrollaron un marco conceptual útil para evaluar las prioridades de los requisitos de integración para condiciones específicas. Este marco se resume en la figura siguiente.
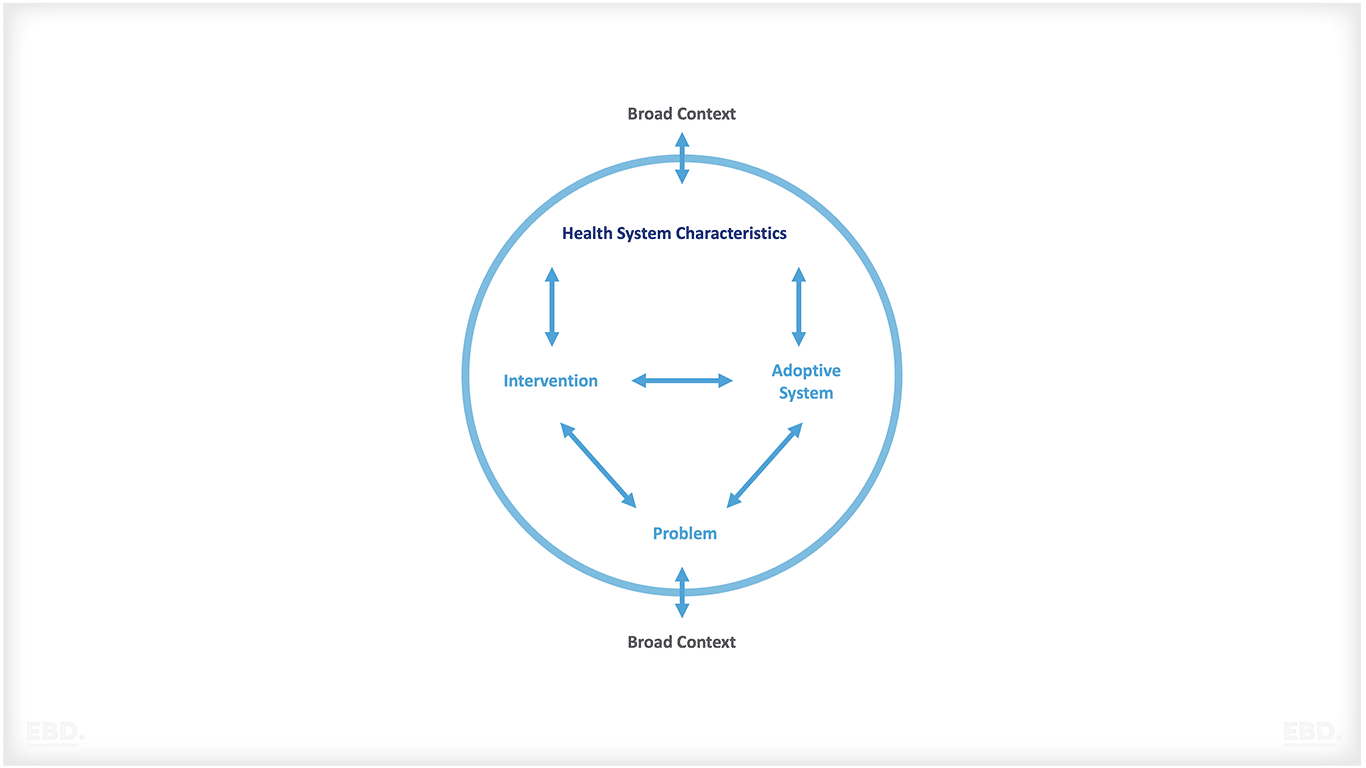
Esto demuestra que la necesidad de un itinerario asistencial integrado viene determinada por la complejidad del problema de salud, el abanico de intervenciones necesarias, el diseño del sistema sanitario y las características del sistema de salud. Cuanto más complejas sean la afección, la intervención y el diseño del sistema sanitario, mayor será la necesidad de integración para un grupo definido de pacientes.
¿Cuáles son los riesgos de los itinerarios asistenciales?
Las vías asistenciales suelen desarrollarse a partir de pruebas de eficacia en el diagnóstico, el tratamiento, los cuidados y la gestión de la enfermedad para un grupo de pacientes. Esto funciona bien cuando es posible estandarizar el proceso asistencial y la gestión, y cuando existe cierta previsibilidad de la evolución de la enfermedad y la respuesta a la gestión y el tratamiento. Sin embargo, las necesidades de los pacientes varían de un paciente a otro, al igual que su respuesta al tratamiento y a la gestión de los cuidados. Para que los itinerarios asistenciales se centren en la persona y sean eficaces y rentables, deben tomarse como guía y no seguirse como un proceso de "marcar casillas".
Ejemplos de vías asistenciales integradas basadas en pruebas científicas
Hay muchos buenos ejemplos de vías asistenciales basadas en la evidencia. He aquí algunos.
Accidente cerebrovascular
Un buen ejemplo de vía de atención integrada es la Guía Clínica Nacional para el Ictus (edición de 2023). Proporciona especificaciones para las vías a nivel de sistema, incluida la prevención, la atención prehospitalaria, la atención hiperaguda del ictus, la atención aguda del ictus, los servicios de AIT (mini-ictus), la rehabilitación y la vida después del ictus. Una evaluación de 6 años con métodos mixtos (llevada a cabo por UCL 2017) mostró impresionantes resultados de impacto de la adopción de un enfoque de vías de atención al ictus en términos de mejoras sostenibles en los resultados, mejora de la experiencia del paciente y mejora de la eficiencia de la prestación de atención.
Rehabilitación geriátrica
La atención a personas mayores con múltiples afecciones puede ser muy compleja. En 2012 se desarrolló en los Países Bajos una vía de atención para la rehabilitación geriátrica de pacientes mayores con problemas de salud complejos. La vía se diseñó para pacientes que vivían en casa y que, por cualquier motivo, habían sido ingresados en un hospital, recibir atención geriátrica posaguda y, a continuación, atención continuada en casa. Una evaluación del programa mostró mejoras significativas en los resultados de los pacientes y fue demostrablemente más rentable en comparación con la práctica anterior (Everink et. al, 2018).
Salud mental / Salud conductual
Otro ejemplo es el modelo de "atención escalonada" para la salud mental en Australia (Butow et al, 2015). Este modelo ofrece una vía clara para las personas que presentan ansiedad y depresión por cáncer. Abarca la detección de la ansiedad, el diagnóstico, la evaluación, la derivación y el seguimiento. Se utiliza un enfoque escalonado que comienza con la intervención menos intensiva. Todas se combinan con una evaluación del impacto de la salud física y se integran con la atención oncológica.
Atención oncológica
Dinamarca fue uno de los primeros países en introducir las Vías del Paciente con Cáncer (VPC), a partir de 2008 aproximadamente, como itinerarios organizados del paciente desde el diagnóstico, el tratamiento y el seguimiento. Los itinerarios vinculaban la atención primaria, la secundaria y los centros de diagnóstico especializados con el objetivo de detectar precozmente, diagnosticar y tratar los cánceres, y gestionar eficazmente a los supervivientes. Varios estudios han demostrado que los CPP han reducido los tiempos de espera y mejorado las tasas de supervivencia.
¿Cuáles son las ventajas de los itinerarios asistenciales?
Los itinerarios asistenciales eficaces pueden beneficiar a:
Pacientes
Un diagnóstico más rápido, una práctica clínica coherente y unos tiempos de espera más cortos pueden mejorar los resultados de los pacientes, su experiencia y su seguridad. Los costes para los pacientes pueden disminuir al tener que acudir a menos citas innecesarias. Si se mejoran los resultados, también puede aumentar su capacidad para añadir valor a su comunidad y a la economía en general, ya que pueden seguir trabajando y/o realizar contribuciones sociales más amplias, como el cuidado de otras personas o el voluntariado.
Sistemas sanitarios
La reducción de las variaciones injustificadas en la atención puede mejorar la eficiencia operativa al reducir la duplicación innecesaria de pruebas y servicios, y puede dar lugar a menos estancias hospitalarias y más breves, menos reingresos y menos contactos con profesionales sanitarios para cualquier nivel de calidad. Esto libera capacidad para los más necesitados y puede mejorar la capacidad de respuesta del sistema sanitario y asistencial en general.
Profesionales sanitarios
Unos protocolos e itinerarios claros deben ayudar a los profesionales de la salud a gestionar la atención de cuidados complejos con confianza y con la seguridad de que, a medida que la atención se desplaza entre profesiones, disciplinas y entornos, se satisfacen las necesidades del paciente.
¿Cuáles son los retos y problemas de los itinerarios asistenciales?
El principal reto de los itinerarios asistenciales es que requieren un planteamiento integrado y de colaboración entre todos los sectores de la asistencia sanitaria. Esto puede ser difícil de conseguir e implica superar una serie de problemas organizativos y culturales. Los países de ingresos bajos y medios se enfrentan a muchos retos a la hora de establecer una asistencia integrada y, por tanto, de establecer vías asistenciales que puedan adoptarse y seguirse en todos los aspectos del sistema sanitario.
También hay consideraciones éticas, ya que el uso de un itinerario puede restringir el margen de maniobra de los profesionales para tomar decisiones individuales sobre la atención al paciente si se desvía de lo prescrito en el itinerario. Siempre es importante permitir la variación, aunque con la documentación y la justificación correspondientes.
Por último, los cambios en la tecnología o en la práctica médica pueden repercutir en los itinerarios asistenciales y exigir su adaptación y actualización periódicas. La revolución de la salud digital, acelerada por la pandemia de COVID-19, ha tenido un impacto significativo en las vías de atención, gracias a la disponibilidad de herramientas digitales y en línea para apoyarlas. También se espera que la inteligencia artificial tenga un gran impacto en las vías asistenciales, ya que puede utilizarse para mejorar la coherencia de los diagnósticos y las vías de derivación.
En general, las vías asistenciales son herramientas importantes para ofrecer una atención oncológica de alta calidad y mejorar los resultados de los pacientes. Requieren un enfoque integrado con la participación de todas las partes interesadas del sistema sanitario y deben basarse en pruebas que se revisen y actualicen periódicamente.
En conclusión, las vías asistenciales pueden aportar beneficios a los pacientes y a los sistemas sanitarios si están bien diseñadas y se aplican adecuadamente. Pueden facilitar la atención integrada y reducir la variación en la práctica, al tiempo que mejoran los resultados de los pacientes. Sin embargo, hay varios retos que superar
Los itinerarios asistenciales deben evaluarse periódicamente para garantizar que siguen siendo eficaces y adecuados para todos los pacientes.
Referencias útiles
Rotter T, de Jong RB, Lacko SE, et al. Vías clínicas como estrategia de calidad. En: Busse R, Klazinga N, Panteli D, et al., editores. Improving healthcare quality in Europe: Characteristics, effectiveness and implementation of different strategies [Internet]. Copenhague (Dinamarca): Observatorio Europeo de Sistemas y Políticas de Salud; 2019. (Serie de políticas sanitarias, n.º 53.) 12. Disponible en: https://www.ncbi.nlm.nih.gov/books/NBK549262/
Atun, Rifat, Thyra de Jongh, Federica Secci, Kelechi Ohiri y Olusoji Adeyi. 2010. "Integración de las intervenciones sanitarias selectivas en los sistemas de salud: A Conceptual Framework for Analysis". Health Policy and Planning 25: 104-111. https://doi.org/10.1093/heapol/czp055.